Épilepsie
| Causes | Asphyxie néonatale (en) |
|---|
| Médicament | Acétazolamide, primidone, zonisamide, diazépam, fosphenytoin (en), carbamazépine, rétigabine, clonazépam, perampanel (en), éthosuximide, felbamate (en), oxcarbazépine, clobazam, gabapentine, lamotrigine, lacosamide, brivaracetam, vigabatrine, topiramate, phénytoïne, lévétiracétam, phénobarbital, prégabaline, brivaracetam, carbamazépine, pheneturide (en), topiramate, methsuximide (en), methylphenobarbital (en), vigabatrine, ethotoin (en), felbamate (en) et bromure de potassium |
|---|---|
| Spécialité | Neurologie et épileptologie |
| CISP-2 | N88 |
|---|---|
| CIM-10 | G40-G41 |
| CIM-9 | 345 |
| DiseasesDB | 4366 |
| MedlinePlus | 000694 |
| eMedicine | 1184846 |
| MeSH | D004827 |
L'épilepsie, aussi appelée mal comitial, est une affection neurologique qui touche plus de 50 millions de personnes à travers le monde[1]. Elle est définie comme une famille de maladies[2] dont le point commun est une prédisposition cérébrale à engendrer des « crises » épileptiques dites « non provoquées », c'est-à-dire spontanées, non expliquées par un facteur causal immédiat[3].
Une crise épileptique est caractérisée par une altération fonctionnelle transitoire au sein d'une population de neurones, due à une « décharge » épileptique :
- soit limitée à une région du cerveau (crise dite « partielle ») ;
- soit impliquant les deux hémisphères cérébraux de manière simultanée (crise dite « généralisée »).
L'épilepsie se manifeste habituellement durant l’enfance ou à l’adolescence, ou encore après l’âge de 65 ans, plus rarement à partir de 30 ans. Chez les personnes âgées, l'augmentation des cas de troubles cardiaques et d’accidents vasculaires cérébraux accentue le risque. Un tiers des patients souffre d'une épilepsie réfractaire et présente des crises malgré l'utilisation des antiépileptiques[4].
Un facteur prédisposant peut être d'origine génétique, lésionnel (lésion cérébrale présente depuis la naissance, malformative, ou acquise au cours de la vie, comme un accident vasculaire cérébral ou les complications d'un traumatisme crânien grave), toxique (certains médicaments tel que le tramadol abaissent le seuil épileptologène) ou autre (par exemple, une anomalie de l'électroencéphalogramme peut être considérée comme prédisposant).
Il n'existe pas une seule épilepsie, mais de nombreuses formes différentes, à l'origine de crises épileptiques elles-mêmes très variées ; les plus fréquentes sont les crises tonico-cloniques généralisées dites convulsions, les crises myocloniques, les absences épileptiques, les crises partielles simples, les crises partielles complexes.
Une épilepsie est caractérisée par deux traits essentiels :
- son caractère soit « généralisé » (les crises intéressent d'emblée les deux hémisphères cérébraux), soit « partiel » (les crises n’intéressent qu'une population limitée de neurones) ;
- son étiologie (« idiopathique » ou « génétique », et « symptomatique » ou « structurel/métabolique », selon les anciennes et nouvelles terminologies, respectivement).
Chez les personnes souffrant d'épilepsie, la survenue d'une crise est souvent due à un état de fatigue inhabituel, un manque de sommeil, ou un état anxieux. Dans une minorité de cas dits « photosensibles », une stimulation lumineuse intermittente (par exemple, un stroboscope ou un « flash lumineux ») peut être à l'origine des crises.
Étymologie
[modifier | modifier le code]En grec, le mot ἐπιληψία / epilepsía signifie « interception, arrêt soudain, épilepsie »[5]. Il tire son origine du verbe ἐπιλαμβάνω / epilambánô, « prendre par surprise »[6].
Le terme « mal comitial » vient, quant à lui, de ce que les comices romains devaient être interrompus lorsque quelqu'un avait une crise considérée comme étant l'équivalent de mauvais auspices, les Romains étant très superstitieux[7].
Causes
[modifier | modifier le code]Il existe une classification internationale des épilepsies (en). Les causes de l'épilepsie sont très nombreuses, tout le monde peut être concerné par l'apparition d'une crise d'épilepsie sans pour autant « être épileptique ». Un certain nombre d'affections diminuent la résistance à lutter contre la propagation de la décharge électrique dans le cerveau. Une baisse du seuil épileptogène serait responsable de la crise d'épilepsie.
Des crises occasionnelles, survenant dans des conditions particulières, peuvent être causées notamment par convulsions fébriles, hypoglycémie, troubles ioniques, hypocalcémie, hyponatrémie, alcoolisme, ivresse aiguë, sevrage alcoolique, surdosage en médicaments (théophylline) ou sevrage en médicament antiépileptique (benzodiazépines).
Les épilepsies symptomatiques peuvent être causées par tumeur cérébrale, accident vasculaire cérébral, encéphalite, traumatisme crânien, neurocysticercose[8], et par la maladie d'Alzheimer (il s'agit d'une complication méconnue, mais à la fois non systématique et à un stade avancé de cette pathologie[9]). Dans le cas du traumatisme crânien, une contusion cérébrale avec perte de connaissance après traumatisme, sans lésion cérébrale démontrée, double le risque de survenue d'une épilepsie. Ce risque reste majoré plus de 10 ans après l'accident initial[10].
D'autres types d'épilepsies incluent l'épilepsie cryptogénique (voir les syndromes épileptiques ci-dessus) dont une cause organique supposée existe, mais qui ne peut être mise en évidence, l'épilepsie idiopathique (aucune cause décelée ni suspectée), la chorée de Huntington (qui se présente surtout chez des cas jeunes) et l'épilepsie dans le contexte du syndrome du chromosome 20 en anneau.
Il existe des formes familiales d'épilepsie faisant suspecter une cause génétique, mais dont l'étude n'est pas aisée : une crise convulsive chez un individu peut survenir pour de multiples raisons, et toutes les convulsions ne sont pas dues à une maladie épileptique mais au franchissement du seuil épileptogène ; les maladies épileptiques n'étant que des affections ayant pour corollaire la baisse de ce seuil à un niveau anormalement bas. Ce seuil est facilement franchissable lors de petites provocations rencontrées dans la vie quotidienne (jeûne, alcool, fatigue, drogues fortes…).
Il semble que les maladies auto-immunes soient un facteur prédisposant à l'épilepsie[11].
Il semble que l'exposition prénatale à l'alcool augmente le risque d'épilepsie[12].
La convulsion fébrile en pédiatrie peut également mener au développement de l'épilepsie, mais cette cause est plutôt rare. En effet, environ 1 enfant sur 40 va développer de l'épilepsie à la suite des épisodes de convulsions fébriles en pédiatrie[13].
Diagnostic
[modifier | modifier le code]Signes et symptômes
[modifier | modifier le code]L'épilepsie est un symptôme neurologique causé par un dysfonctionnement passager du cerveau ; certains disent qu'il « court-circuite ». Lors d'une crise d'épilepsie, les neurones (cellules nerveuses cérébrales) produisent soudainement une décharge électrique anormale dans certaines zones cérébrales.
Bien que l'épilepsie touche un grand nombre de personnes par ailleurs en bonne santé, la prévalence de ce trouble est fréquente chez les personnes atteintes d'arriération mentale. Réciproquement, 30 % des enfants atteints d'épilepsie ont également un retard de développement. Chez l'enfant, une blessure au cerveau après la naissance est associée à une forte prévalence de l'épilepsie (75 %)[14].
Tout le monde peut être concerné par une première crise d'épilepsie, mais dans la moitié des cas il n'y en aura plus jamais d'autres. Une crise unique ne signifie pas être épileptique (jusqu’à 10% de la population mondiale en a une au cours de la vie). La maladie se définit par la survenue d’au moins deux crises spontanées[15]. En effet, les crises doivent se répéter pour qu’il s’agisse d’épilepsie. Ainsi, avoir eu une seule crise de convulsions dans sa vie ne signifie pas que l’on soit épileptique[16].
Les effets extérieurs varient de mouvements de tremblement incontrôlés impliquant une grande partie du corps avec perte de connaissance (crise d'épilepsie généralisée tonico-clonique), de mouvements de tremblement n'impliquant qu'une partie du corps avec des niveaux de conscience variables (crise épileptique focale) ou à une perte de conscience momentanée subtile (absence épileptique).
Chez l'enfant
[modifier | modifier le code]Chez les enfants, l'épilepsie disparaît à l'adolescence dans six cas sur dix, lorsque les circuits neuronaux ont fini leur développement. Dans deux autres cas sur dix, les médicaments peuvent être supprimés après plusieurs années de traitement sans crise.
Le valium et le phénobarbital stoppent dans un premier temps les crises épileptiques de l'enfant, mais peuvent les aggraver après plusieurs traitements. Ces médicaments renforcent en effet l’action du GABA[17], médiateur de l'inhibition cérébrale, qui permet en temps normal l’entrée d'ions chlorure (négatifs) dans le neurone, en se fixant sur son récepteur GABAR (molécule–canal). Or, il est montré chez le rat de laboratoire que le GABA - après plusieurs crises - est responsable d’un excès d’accumulation d'ions chlorure dans les neurones[18]. Le GABA cause alors une sortie excessive d'ions chlorure (sortie renforcée par le phénobarbital). De plus, au fur et à mesure des crises, le transporteur KCC2 - expulsant des ions chlorure - fonctionne moins bien, alors que NKCC1 - un autre cotransporteur expulsant des ions chlorure - continue à fonctionner[19]. Un diurétique précocement prescrit avec le phénobarbital, en freinant l’activité de NKCC1, permettrait de diminuer le risque de crise[18].
Crises généralisées
[modifier | modifier le code]Les crises généralisées s'accompagnent toutes de troubles de la conscience à l'exception des crises myocloniques. La classification de la ligue internationale contre l'épilepsie (ILAE) distingue les crises généralisées avec signes moteurs au premier plan de celles où les troubles de la conscience sont prédominants[20]. La crise focale (partielle) secondairement généralisée désigne une crise généralisée précédée de manifestations focales.
Les crises généralisées avec signes moteurs au premier plan sont les suivantes :
- la crise tonico-clonique, ou « grand mal », représente la forme la plus spectaculaire de crise d'épilepsie. Le patient perd connaissance brutalement et son organisme présente des manifestations évoluant en trois phases : phase tonique, causant raidissement, contraction de l'ensemble des muscles des membres, du tronc et du visage dont les muscles oculomoteurs et masticateurs ; phase clonique causant des convulsions, contractions désordonnées des mêmes muscles et récupération, phase stertoreuse (perte de connaissance se prolongeant durant quelques minutes à quelques heures), caractérisée par une respiration bruyante due à l'encombrement bronchique. Cette phase est une phase de relaxation intense durant laquelle il est possible mais pas systématique de perdre ses urines. Le retour à la conscience est progressif, il existe souvent une confusion post-critique et l'absence de souvenir de la crise ;
- la crise myoclonique, se manifestent par des secousses musculaires brutales, rythmées, intenses, bilatérales ou unilatérales et synchrones, concernant les bras ou les jambes, sans perte de la conscience mais occasionnant des chutes au sol ;
- la crise clonique ;
- la crise tonique ;
- la crise myoclonique atonique ;
- la crise myoclonique tonicoclonique ;
- la crise atonique ;
- les spasmes épileptiques, caractéristiques du syndrome de West.
| Causes | Asphyxie néonatale (en) |
|---|
| Médicament | Acétazolamide, primidone, zonisamide, diazépam, fosphenytoin (en), carbamazépine, rétigabine, clonazépam, perampanel (en), éthosuximide, felbamate (en), oxcarbazépine, clobazam, gabapentine, lamotrigine, lacosamide, brivaracetam, vigabatrine, topiramate, phénytoïne, lévétiracétam, phénobarbital, prégabaline, brivaracetam, carbamazépine, pheneturide (en), topiramate, methsuximide (en), methylphenobarbital (en), vigabatrine, ethotoin (en), felbamate (en) et bromure de potassium |
|---|---|
| Spécialité | Neurologie et épileptologie |
| CISP-2 | N88 |
|---|---|
| CIM-10 | G40.3, G41.1 |
| DiseasesDB | 4366 |
| MedlinePlus | 000694 |
| eMedicine | 1184846 |
| MeSH | D004827 |
Les absences désignent les crises généralisées sans prédominance des signes moteurs. Elles représentent une forme fréquente d'épilepsie et concernent quasiment exclusivement les enfants (jusqu'à la puberté). Elles se manifestent par une perte brusque du contact avec regard vitreux, aréactivité aux stimuli, des phénomènes cloniques (clignement des paupières, spasmes de la face, mâchonnements), parfois toniques (raidissement du tronc) ou végétatifs (perte d'urines, hypersalivation). L'ILAE distingue les absences typiques, atypiques, myocloniques et avec myoclonies palpébrales.
Dans les absences typiques, la perte de conscience et le retour à la conscience sont brutaux, l'absence durant quelques secondes. Les chutes au sol sont rares. Dans certains cas, l'absence n'est ni précédée de symptômes précurseurs, ni suivie d'un ressenti particulier. Aussi, sans témoignage extérieur, la personne épileptique n'a parfois aucun moyen de savoir qu'elle a fait une crise. Elles sont contemporaines d'une activité EEG caractéristique : pointes-ondes de 3 Hz, bilatérales, symétriques et synchrones.
Les absences peuvent se répéter dix à cent fois par jour en l'absence de traitement.
Le diagnostic de crise généralisée n'est cependant pas toujours évident. Ainsi une syncope d'origine cardiaque peut se manifester, outre la perte de connaissance, par des mouvements cloniques. Le moniteur cardiaque implantable peut ainsi redresser un certain nombre de diagnostics erronés d'épilepsie[21] qui sont « guéris » par la pose d'un stimulateur cardiaque.
Crises partielles
[modifier | modifier le code]La symptomatologie est extrêmement polymorphe (il peut y avoir de nombreux symptômes) : le foyer épileptique est circonscrit à une zone limitée du cerveau, et entraîne des signes cliniques corrélés à la zone touchée. Les signes peuvent être l'un des items suivant :
- des hallucinations sensorielles (visuelles, auditives, gustatives, vertigineuses) ;
- des mouvements anormaux (crise tonico-clonique focale) ou une paralysie des muscles d'un membre, de la tête, de la voix… ;
- des troubles de la sensibilité (engourdissement, paresthésies) ;
- des troubles d'apparence psychiatrique tels qu'une dysmnésie (flashbacks ou ecmnésie), des hallucinations psychotiques, une métamorphopsie (sensation de distorsion des objets) et des angoisses phobiques ;
- des troubles du langage sur le versant expressif et/ou sur le versant réceptif : modifications du débit de parole, perte de l'intelligibilité, trouble de la compréhension… ;
- des troubles du système nerveux végétatif :
- tachycardie, hypotension, vomissements, diarrhées, dyspepsie (indigestion), hyper-salivation, gastralgies, reflux gastro-œsophagien.
Les crises partielles simples ne s'accompagnent pas de troubles de la conscience, à la différence des crises partielles complexes. Dans certains cas, les crises partielles peuvent se généraliser (tonico-cloniques) dans un second temps par extension à tout l'encéphale de la crise épileptique.
Syndromes épileptiques
[modifier | modifier le code]Un certain nombre de syndromes épileptiques ont été individualisés, caractérisés par le contexte clinique, les symptômes épileptiques, et les résultats de l'électroencéphalogramme.
- Syndrome de West : affection grave touchant le nourrisson avant un an. Caractérisé par des spasmes, des troubles psychomoteurs avec mauvais développement intellectuel, et un électroencéphalogramme montrant une hypsarythmie typique. L'enfant gardera des séquelles neurologiques sévères, avec un bas pourcentage d'exception.
- Syndrome de Lennox-Gastaut : affection grave touchant les jeunes enfants de deux à six ans. Des crises généralisées toniques ou des absences pluriquotidiennes, des troubles intellectuels sont diagnostiqués. L'électroencéphalogramme entre deux crises est également typique. L'enfant gardera habituellement des séquelles neurologiques plus ou moins sévères. Cependant des cas rares peuvent évoluer sans séquelles.
- Syndrome de Dravet, longtemps appelé « épilepsie myoclonique sévère du nourrisson » ou EMSN, comporte des crises convulsives sensibles à la fièvre qui peuvent être généralisées ou partielles. Il débute souvent entre 4 et 8 mois chez un nourrisson sans antécédent ni retard préexistant mais peut se déclencher plus tard, et qui n'accusera un retard que dans le courant de la deuxième année. L'épilepsie débute par des crises convulsives, unilatérales ou généralisées, spontanées ou provoquées par la fièvre, voire par un vaccin ; l'évolution est différente selon les cas mais souvent caractérisée par une instabilité du comportement, de la motricité, et un retard du langage. (source Épilepsie France).
- Syndrome FIRES (syndrome de l'épilepsie fébrile liée à l'infection) : forme d'épilepsie qui touche les enfants de trois à quinze ans.
- Épilepsie d'absence de l'enfant.
- Épilepsie myoclonique juvénile : maladie apparaissant à l'adolescence faite de crises myocloniques, avec un électroencéphalogramme anormal. Évolution favorable. Elle se caractérise par des spasmes musculaires non contrôlés dont les signaux électriques du cerveau dure (généralement) quelques millièmes de seconde. Apparaissent, lors d'une crise longue de quelques minutes, certaines pertes sensorielles, dont l'impossibilité à trouver des mots permettant d'exprimer la pensée, ainsi que l'absence des sens spatiotemporels. À ce jour, aucun médicament ne peut arrêter formellement une crise épileptique myoclonique (juvénile ou non), mais quelques traitements permettent aujourd'hui l'atténuation des crises au fur et à mesure des années.
- Épilepsie frontale à crises nocturnes.
- Convulsions fébriles de l'enfant : ces convulsions sont généralisées (tonico-cloniques) et apparaissent chez l'enfant, entre six mois et cinq ans, à l'occasion d'une hyperthermie, quelle qu'en soit l'origine — sauf pour la méningite qui est la cause directe des crises convulsives. Ces enfants ont une sensibilité supérieure aux autres enfants à faire des convulsions dans un contexte fébrile (lors d'une fièvre). Cette affection disparaît avec l'âge. L'électroencéphalogramme est quasi-normal entre les crises.
Données cliniques
[modifier | modifier le code]Elles sont les premières informations recueillies lorsqu'un patient se présente pour un diagnostic de son épilepsie. Elles regroupent les résultats d'un ensemble de tests et de questions permettant de rapidement donner des pistes sur le type d'épilepsie ou au moins de privilégier certains axes de recherche des causes de la maladie. Quatre catégories sont diagnostiquées :
- l'historique de la maladie du patient : le neurologue essaie, en interrogeant le patient et sa famille, de déterminer les origines éventuelles de la maladie : âge d'apparition des premiers symptômes, chutes, traumatismes crâniens, antécédents familiaux, etc. ;
- la sémiologie d'une crise type : le patient et son entourage tentent de décrire le déroulement des crises (spasmes, absences, chutes, raideur, convulsions…). Cette sémiologie sera peut-être à préciser lors d'une hospitalisation avec EEG-vidéo (enregistrements couplés EEG et vidéo). La manière dont se déroulent les crises permet dans bien des cas de préciser la localisation du foyer épileptogène ;
- l'examen neurologique : il consiste en une batterie de tests qui servent à déterminer les déficits éventuels dans les fonctions neurologiques du patient. Les fonctions testées sont principalement les fonctions motrices et sensorielles ;
- l'examen neuropsychologique : complémentaire de l'examen neurologique, il se compose d'un examen des fonctions supérieures à l'aide d'épreuves standardisées sélectionnées selon leur pertinence (langage, capacités visuelles et spatiales, fonctions exécutives et principalement mémoire). Des déficits dans l'une ou plusieurs de ces fonctions permettent d'émettre une hypothèse quant à la latéralisation hémisphérique de la zone épileptogène.
Données anatomiques et fonctionnelles
[modifier | modifier le code]Les données anatomiques permettent de mettre en évidence l'existence ou non de structures cérébrales endommagées et donc de connaître le foyer lésionnel susceptible de générer les crises d'épilepsie. Ces données sont enregistrées grâce à plusieurs modalités d'imagerie cérébrale telles que les images radiologiques, les scanners ou encore les Imageries par Résonance Magnétique (IRM). De plus grâce aux progrès faits dans le domaine de l'imagerie encéphalique ces dernières années, il est aujourd'hui possible d'enregistrer les zones de fonctionnement de certaines parties du cerveau grâce à l'IRMf.
Tomodensitométrie ou scanner cérébral
[modifier | modifier le code]La tomodensitométrie (TDM) est basée sur le principe de l'acquisition incrémentale : plusieurs coupes successives sont obtenues à des niveaux anatomiques différents. Avant chaque coupe, la table d'examen est déplacée d'un incrément prédéfini. La distance séparant deux coupes est donc exacte pour les structures anatomiques immobiles mais est très affectée par les mouvements du patient.
Les indications du scanner en épileptologie ont donc nettement diminué depuis l'amélioration et la diffusion des appareils d'imagerie par résonance magnétique (IRM). En effet, sa sensibilité pour détecter des lésions associées à l'épilepsie est assez faible (15 à 35 %) et est fortement liée au type d'épilepsie rencontrée, à l'âge de début de la maladie et des signes neurologiques associés.
Il y a néanmoins des circonstances pour lesquelles la TDM est encore utile. Tout d'abord dans les épilepsies nouvellement diagnostiquées, il peut constituer l'examen de première intention car les délais d'obtention sont en général très courts. Il est particulièrement intéressant de le prescrire en cas de première crise associée à des signes neurologiques focaux, car il permet d'éliminer un diagnostic de lésion cérébrale expansive ainsi que des lésions cérébrales congénitales ou acquise. La TDM est aussi le seul examen d'imagerie anatomique disponible lorsque le patient présente une contre-indication à l'IRM.
IRM
[modifier | modifier le code]Dans le cadre de l'étude anatomique du cerveau, l'IRM donne des images plus précises que le scanner, on y voit bien les différentes structures cérébrales, on y distingue la substance grise et la substance blanche, on peut aussi y voir précisément les vaisseaux.
En épileptologie, l'IRM est devenue l'examen de choix pour rechercher une lésion cérébrale ancienne ou récente à l'origine de l'épilepsie car sa sensibilité (pour la détection d'une anomalie en épilepsie elle peut atteindre les 90 %) et sa résolution spatiale sont plus grandes que celles d'un scanner. On peut également suivre l'évolution d'une lésion en refaisant l'IRM régulièrement à quelques mois ou années d'intervalle. Un autre avantage de cette modalité est que la génération des images est basée sur un principe totalement inoffensif pour l'organisme contrairement au scanner qui utilise les rayons X.
Il y a toutefois des contre-indications formelles à ce type d'examen. En effet, il ne doit jamais être pratiquée sur un patient possédant un stimulateur cardiaque, ayant une prothèse dans l'oreille moyenne ou le moindre corps étranger ferromagnétique à l'intérieur du crâne. L'IRM peut nécessiter l'utilisation d'un produit de contraste (sel de gadolinium) injecté dans le sang, il est aussi nécessaire de prendre des précautions particulières en cas de terrain allergique.
La seule difficulté de l'IRM est son interprétation car il n'existe pas d'IRM vraiment normale car elle est toujours agrémentée d'artefacts plus ou moins nombreux. Ceux-ci doivent donc tous être parfaitement connus du médecin qui analyse l'image et peuvent être source d'erreurs d'interprétation.
Imagerie fonctionnelle
[modifier | modifier le code]Les techniques d'imagerie fonctionnelle permettent d'étudier le fonctionnement du cerveau. Elles sont différentes et en quelque sorte complémentaires de l'IRM qui elle étudie sa morphologie. Aujourd'hui, il existe principalement deux types de techniques d'imagerie fonctionnelle, celles avec injection d'un isotope, pratiquées dans des services de médecine nucléaire, et l'IRM fonctionnelle qui est pratiquée dans les services de radiologie. Cependant, ces examens ne sont pas encore utilisés de manière courante et restent encore l'objet de nombreuses recherches. Ils sont généralement prescrits dans le cas d'épilepsies partielles et réfractaires aux traitements médicamenteux afin de poser une éventuelle indication chirurgicale.
Les techniques isotopiques consistent à injecter un traceur radioactif que l'on va pouvoir ensuite suivre au travers d'une succession d'images prises à différents instants. Il s'agit du TEMP (Tomographie par émission MonoPhotonique) et de la TEP (Tomographie par émission de positons). En mesurant soit le débit sanguin cérébral, soit le métabolisme du glucose dans le cerveau, ces méthodes d'imagerie permettent de repérer les foyers de l'épilepsie partielle. Ces examens peuvent être réalisés en dehors des périodes de crises (examen interictal) et dans ce cas, le foyer est identifiable grâce à la diminution du débit sanguin ou du métabolisme. En période de crise (TEMP ictal), le foyer sera en hyper-débit ou en hyper-métabolisme.
L'IRM fonctionnelle a un objectif différent qui est de localiser les régions cérébrales impliquées dans des fonctions précises, comme le mouvement, le langage ou la mémoire, afin de respecter ces régions lors de la chirurgie. C'est un examen qui ne nécessite pas d'injection de produit de contraste et qui est basé sur la détection de la variation de concentration en oxygène dans les régions activées au cours de l'examen.
Données électrophysiologiques
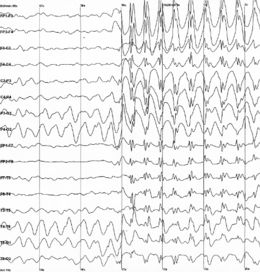
[modifier | modifier le code]L'enregistrement des données électroencéphalographiques est l'unique moyen de directement mettre en évidence l'activité épileptique. En effet, l'électroencéphalographie (EEG) permet d'enregistrer de manière directe l'activité électrique produite au niveau le plus élémentaire par les neurones. Contrairement aux autres techniques d'enregistrement, l'EEG fournit des informations en temps réel et avec une excellente résolution temporelle de l'ordre de la milliseconde (voir figure). Cet examen est incontournable pour le diagnostic et la classification des épilepsies.
Les premières expériences faites chez l'homme datent de 1924 et les premières publications sont parues en 1929 bien qu'elles aient débuté nettement plus tôt chez l'animal (dès 1875 par le physiologiste anglais Caton). Depuis, un nombre toujours plus grand de recherches lui a été consacré afin d'en savoir toujours plus sur la physiopathologie associée, la nature des rythmes observés, l'utilité clinique et ce dans de multiples domaines (problème du sommeil, épilepsie, démences, potentiels évoqués…). L'épilepsie représente un des plus gros thèmes associés à l'EEG.
Recherche
[modifier | modifier le code]Plusieurs travaux sont menés en neurosciences à propos de l'épilepsie. Il s'agit de comprendre les corrélats biologiques de ce qui est observé en clinique, de décrire l'activité neuronale pendant une crise épileptique, et de comprendre les mécanismes d'initiation d'une crise et ses conséquences physiologiques à plus ou moins long terme.
Modèles animaux de l'épilepsie
[modifier | modifier le code]Étant donné que l'épilepsie semble être plus un groupe de symptômes qu'une maladie unique, plusieurs modèles sont utilisés pour étudier les mécanismes biologiques de l'épilepsie.
- Une crise convulsive peut être provoquée chez de jeunes rats ou de jeunes souris (10 à 11 jours après la naissance) par une hyperthermie pendant 30 minutes afin de modéliser une crise fébrile[22]. Chez certains rats (environ 30 %), des crises focales peuvent être observées lorsqu'ils sont adultes[23].
- Un état de mal épileptique (status epilepticus) peut être provoqué par l'injection intrapéritonéale de pilocarpine, un agoniste des récepteurs muscariniques ou celle de kaïnate, un agoniste des récepteurs glutamatergiques. Après un tel traitement, l'animal développe un profil EEG comparable à celui d'un état de mal épileptique chez l'homme et doit souvent être interrompu par l'injection d'une benzodiazépine (valium)[24]. Plusieurs semaines après cet état de mal, les animaux présentent des crises convulsives spontanées récurrentes et des lésions dans l'hippocampe et d'autres structures limbiques qui évoquent une sclérose de l'hippocampe[25]. Ces préparations, ou celles qui sont obtenues par l'injection dans l'hippocampe de kaïnate sont utilisées comme modèles d'épilepsie mésiotemporale[26].
- Il existe aussi des animaux (rats, souris) qui possèdent une ou plusieurs mutations génétiques qui les rend épileptiques. En particulier, les GAERS (genetic absence epilepsy rat from Strasbourg) découverts à Strasbourg en 1982, présentent des crises d'épilepsie spontanées, non-convulsives caractérisées par un arrêt du comportement et la survenue de décharges de pointe-onde sur l'EEG. Ces crises et leur réactivité à certains antiépileptiques (valproate, éthosuximide) font du GAERS un modèle d'épilepsie absence[27]. Une lignée de rats sans aucune crise a également été sélectionnée (NEC : Non Epileptic Control) à partir des mêmes animaux de départ (Wistar)[28].
Corrélats biologiques
[modifier | modifier le code]Pendant une crise épileptique, un grand nombre de neurones déchargent des potentiels d'action de manière synchronisée. La synchronisation des neurones est une propriété intrinsèque des réseaux neuronaux.
L'observation d'EEG de sujets sains révèle l'existence de différentes fréquences propres à l'activité cérébrale qui correspondent à des synchronisations de groupes de neurones. Il semblerait que, dans le cas de l'épilepsie, cette synchronisation s'emballe.
Plus exactement, un dysfonctionnement se passe dans la transmission synaptique. Lors de cette transmission, des neurotransmetteurs ne partent pas de la terminaison pré-synaptique à la terminaison cible post-synaptique mais certains se rattachent à d’autres synapses. Ce phénomène est de l’ordre de 5 % à la normale, mais dans les épilepsies généralisées, il est de 25 %.
Plusieurs causes peuvent expliquer cet « emballement » :
- une surexcitabilité des neurones ;
- une diminution du niveau d'inhibition du réseau neuronal.
Une crise épileptique provoque sur chaque neurone concerné une série de changements qui peuvent expliquer qu'une épilepsie devienne chronique. Ces changements sont assimilables à la plasticité neuronale, laquelle explique aussi les processus de mémorisation et d'apprentissage.
L’inhibition neuronale semble contrôlée par une enzyme du métabolisme énergétique. Chez les épileptiques, ce contrôle pourrait être déficient, favorisant ainsi le déclenchement des crises[29].
Implication de la génétique
[modifier | modifier le code]Il est vraisemblable qu'une multitude de gènes — dont beaucoup sont encore à identifier — interagissent de manière très complexe. Dans certaines formes génétiques familiales — concernant à peine 1 % des cas — des chercheurs australiens de l'Epilepsy Research Center de Melbourne (Australie) ont réussi à identifier une dizaine de gènes. Les recherches génétiques, qui se situent aux confins de la recherche et de la clinique, n'en sont qu'à leurs balbutiements, mais devraient pouvoir aider à l'avenir dans le diagnostic et le choix de certaines stratégies de traitements. Par exemple, dans le cas de certains types d'épilepsie, susceptibles de se compliquer d'une encéphalopathie chez de très jeunes enfants, les épileptologues espèrent pouvoir les diagnostiquer beaucoup plus tôt, dès les premiers mois de vie, grâce à la génétique moléculaire. Ceci, afin de pouvoir proposer un traitement capable de réduire la gravité de ces encéphalopathies, voire d'en empêcher la survenue.
En France, un centre de génétique moléculaire spécialement affecté à ces maladies rares a été mis en place à la Pitié-Salpêtrière.
Modèles mathématique et computationnels
[modifier | modifier le code]Les activités electrophysiologiques caractéristiques des épilepsies peuvent être mesurées chez tous les êtres vivants possédant un système nerveux et la dynamique observée reproduite par des modèles mathématiques[30],[31],[32]. Ces modèles permettent une meilleure compréhension de la dynamique des crises, ils permettent de guider les recherches experimentales et ouvrent à des applications cliniques.
Risques
[modifier | modifier le code]L'épilepsie et les crises d'épilepsie ne mettent pas, en général, la vie de la personne épileptique en danger, quand elles ne sont pas le symptôme d'une autre pathologie. Cependant, il est utile de mentionner quelques risques liés à l'épilepsie (en dehors de ceux liés au contexte de la crise : chute, noyade, accident de la circulation, brûlures, etc.).
Morts subites et inexpliquées en épilepsie (MSIE)
[modifier | modifier le code]Le risque de mort subite et inexpliquée en épilepsie (ou SUDEP de l'anglais : Sudden unexpected death in epilepsy) est relativement faible mais existe : le taux de décès est estimé à 1 pour 1000 patients par an[33] ; toutefois, ramené aux patients ayant des crises tonico-cloniques généralisées, le ratio est beaucoup plus élevé (entre 8 et 20 pour mille)[33]. Ce ratio est un ratio annuel, c'est-à-dire qu'il correspond au nombre de patients souffrant d'épilepsie qui décèdent chaque année. Le risque cumulé sur plusieurs années peut donc devenir non négligeable. En France, aucun recensement systématique des morts subites de personnes épileptiques et de leurs causes n'est fait, la déclaration des décès au RSME ( Réseau Sentinelle Mortalité Epilepsie) étant laissé au bon vouloir des médecins et est souvent faite par les familles endeuillées elles-mêmes. Le taux de 1 pour mille par an sur lequel un nombre croissant de médecins spécialistes s'accordent maintenant est une donnée issue d'études canadienne et suédoise, pays dont les législations respectives sur les données médicales permettent une étude détaillée. Les décès par fausse-route ( pneumonie d'inhalation) ne sont pas davantage suivis.
Les MSIE /SUDEP peuvent être observées chez les personnes épileptiques avec ou sans signe évident de crise et chez qui une autopsie n'a révélé aucune cause toxicologique ou anatomique. Les mécanismes qui mènent aux SUDEP ne sont pas encore connus mais pourraient être en rapport avec un trouble du rythme cardiaque, une détresse respiratoire ou un arrêt électrique cérébral.
Ce sont les 3 premières minutes post crise qui sont capitales (cf. le livret sur la mort subite téléchargeable sur https://www.epi.ch/fr/sudep-mort-subite-inattendue-en-epilepsie/, et il semble qu'une stimulation externe suffise dans bien des cas à l'éviter ( la plupart des décès ont lieu sans présence de tiers, surtout lors de crises nocturnes). Il y a aussi le risque d'un état de mal (une succession de crises qui s'enchainent sans retour à la conscience, voir ci-dessous). Enfin, la répétition des crises d'épilepsie peut entraîner l'apparition de lésions cérébrales. Ces lésions prédominent dans les régions cérébrales à l'origine des crises mais aussi dans une région particulière, la face interne du lobe temporal. Elles sont susceptibles par la suite d'être à l'origine de nouvelles crises — il est dit que la maladie s'auto-aggrave[réf. nécessaire].
Lors d'une crise, le patient n'avale jamais sa langue, il est inutile (et dangereux) d'essayer de la retenir chez un patient en pleine convulsion.
Les risques liés à l'épilepsie ne concernent généralement pas la crise en elle-même, mais ses conséquences. Ainsi, si le patient conduit ou fait une mauvaise chute, à titre d'exemple, les conséquences de la crise peuvent alors être mortelles.
État de mal
[modifier | modifier le code]L'état de mal épileptique engage le pronostic vital et fonctionnel (risque de séquelles neurologiques définitives). Elle est définie par une crise épileptique de durée anormalement longue (plus de 5-10 minutes), ou par la survenue de crises si rapprochées que le malade n'a pas le temps de recouvrer ses esprits entre deux crises. L'état de mal épileptique doit faire rechercher une cause déclenchante : arrêt du traitement, prise de toxiques (ivresse alcoolique en particulier), prise de médicaments contre-indiqués, infection, etc. Dans le cas d'un état de mal par crises convulsives tonico-cloniques, la durée de la crise fait craindre : insuffisance respiratoire par encombrement bronchique et bradypnée (ralentissement respiratoire), troubles circulatoires, séquelles neurologiques et intellectuelles définitives, troubles hydroélectrolytiques (déshydratation, acidose) et œdème cérébral.
L'état de mal peut aussi se produire dans le cadre du petit mal : un état confusionnel prolongé est alors retrouvé, associé à des manifestations cloniques du visage très évocatrices. En cas d'état de mal par épilepsie partielle, le diagnostic peut être difficile en raison de la ressemblance des symptômes avec ceux d'un accident vasculaire cérébral. L'électroencéphalogramme permet de faire la différence. Dans les cas extrêmes, la crise peut conduire à la mort du patient, par anoxie cérébrale[réf. nécessaire].
Accidents
[modifier | modifier le code]La perte de conscience ainsi que les secousses musculaires entraînent un risque de blessures et de traumatismes divers causés par des chutes, chocs avec des objets, ou auto-infligés (luxation de l'épaule, morsure de la langue). Les témoins d'une crise devront prévenir les risques de chute et écarter les objets avec lesquels le sujet pourrait se blesser. En revanche, ils ne doivent pas mettre d'objets dans sa bouche ou tenter d'empêcher ses mouvements.
La survenue d'une crise lors de la conduite d'un véhicule peut provoquer un accident de la circulation. La conduite automobile est interdite tant que les crises n'ont pas cessé depuis un an et que le permis n'a pas été revalidé par le médecin conseil de la préfecture lors d'une visite médicale à la charge du patient (non remboursée)[réf. souhaitée].
Il convient d'anticiper les risques spécifiques à certaines activités, notamment sportives (cyclisme, escalade). Une activité aquatique comme la natation ou la prise du bain peut être à risque. En effet, une perte de connaissance à ce moment peut s’avérer fatale, même dans très peu d'eau. La natation est un sport praticable par les personnes épileptiques mais il est conseillé à la personne épileptique d'être sous surveillance lors de ces activités.
Le risque de brûlure ou d'incendie doit aussi être pris en compte (cigarettes, fer à repasser, four, bougie…).
Suicides
[modifier | modifier le code]Un risque de dépression et de suicide est majoré chez les personnes présentant une épilepsie en raison de leur santé mais aussi par effet secondaire de leur traitement. Il ne faut pas hésiter à solliciter un neurologue ou des proches en cas de symptôme dépressif. Un traitement adapté et efficace pourrait être proposé (attention, de nombreux antidépresseurs abaissent le seuil épileptogène augmentant ainsi la fréquence et l'intensité des crises. Il est très important que tous les spécialistes soient mis en relation)[réf. souhaitée].
Prise en charge
[modifier | modifier le code]Prévention des crises épileptiques
[modifier | modifier le code]L'épilepsie est une affection neurologique qui nécessite un diagnostic médical. Toutes les crises épileptiques ne sont pas forcément accompagnées de crises convulsives, et toutes les crises convulsives ne sont pas épileptiques. Une crise convulsive peut facilement être confondue avec une crise de tétanie, et une crise convulsive peut être due à un traumatisme neurologique (traumatisme crânien ou rachidien) ou à une hyperthermie — c'est notamment le cas des crises convulsives dues à la fièvre chez le nourrisson.
Les crises peuvent réellement être impressionnantes, avec perte de connaissance et mouvements convulsifs, dans trois cas sur dix[réf. nécessaire]. Mais le plus souvent, la crise touche une seule zone cérébrale et les symptômes ne transparaissent que sur une partie du corps ou sur une fonction notamment secousses musculaires, troubles sensitifs. Chez l'enfant, la crise d'épilepsie peut se manifester par des absences, de brèves ruptures de contact avec fixité du regard, parfois des clignements de paupières.
Si une crise de convulsion survient, il faut s'assurer que l'individu ne puisse pas se blesser par ses mouvements (protection) : les objets autour de lui doivent être écartés, et un linge plié ou coussin peut être posé sous sa tête. Il faut tenter d'éloigner la personne de la « possible » source de son épilepsie (lumière stroboscopique, bruit inhabituel) et regarder l'heure de début de la crise afin d'informer les secours de la durée de la crise.
Une fois que la crise est passée (elle dure rarement plus de quelques dizaines de secondes, même si ce temps paraît plus long), la victime doit répondre aux questions concernant sa santé. Si elle ne répond pas ou ne réagit pas, sa respiration doit être contrôlée et une action doit être exécutée en conséquence : mise en position latérale de sécurité et alerte aux secours si elle respire (dans la plupart des cas), ou bien alerte puis réanimation cardiopulmonaire si elle ne respire plus.
En général, un individu reprend conscience après la crise convulsive, la conduite à tenir face à un malaise est de le mettre au repos, de l'interroger sur les circonstances de son malaise, notamment si c'est la première fois, si elle est sous traitement médical et si elle a eu un accident récemment. Un avis médical doit être demandé auprès d'un médecin, par exemple en appelant les services d'aide médicale d'urgence en précisant tous les éléments constatés :
- phase 1 : chute, muscles raides : ne rien mettre dans la bouche de la victime ;
- phase 2 : convulsion : ne pas tenter de stopper les mouvements ;
- phase 3 : confusion : lorsque la personne reprend conscience, ne pas la laisser seule.
Il y a eu des cas de crises d'épilepsie répertoriés après une utilisation intensive de jeux vidéo. Le risque est donc présent, tout comme il l'est en regardant simplement la télévision, mais il est relativement rare et se manifeste essentiellement chez certaines personnes prédisposées à l'épilepsie, dites « épileptiques sensibles ». Ce risque peut être fortement réduit, en évitant de jouer trop longuement, ou lorsque l'on est fatigué, en utilisant de préférence un écran fonctionnant à une fréquence de 100 Hz (plutôt que 50 Hz), et en se positionnant à un mètre au moins de l'écran plutôt qu'à 50 cm[34].
Précautions par rapport au mode de vie
[modifier | modifier le code]Il faut de façon générale éviter tout ce qui peut favoriser les troubles comme les situations de fatigue, le manque de sommeil, la consommation d'alcool, le stress thermique, le stress physique, et/ou psychique, les bruits permanents ou anormaux, la lumière intermittente, particulièrement celle des stroboscopes et le jeûne.
Le tabac, le café, le thé peuvent, indirectement, augmenter la fréquence des crises, par un effet négatif sur la qualité du sommeil.
Activités
[modifier | modifier le code]Les écrans cathodiques, ainsi que les vidéos (dont les jeux) avec des changements brusques de luminosité, peuvent déclencher des crises chez les malades ayant une épilepsie « photosensible », c'est-à-dire sensible à la lumière. Il est nécessaire d'utiliser des écrans ou des télévisions avec une fréquence au moins égale à 100 Hz, ou des écrans à cristaux liquides.
Certains sports sont à pratiquer avec une vigilance particulière ou un équipement spécifique, car leur pratique peut mettre le malade dans une situation à risque en cas de survenue d'une crise. Par exemple : risque de chute gymnastique (aux agrès, équitation, alpinisme), risque de noyade (natation, plongée sous-marine, planche à voile) et risque de perte de contrôle sur le matériel (sports aériens comme le parachutisme, le deltaplane, les sports mécaniques).
Conduite automobile
[modifier | modifier le code]En France
[modifier | modifier le code]Comme dans de nombreux pays, la conduite automobile a longtemps été interdite aux patients souffrant d'épilepsie en France. Depuis récemment, les progrès dans la prise en charge thérapeutique permettent à des personnes épileptiques d'obtenir le permis de conduire[35]. Le risque d'accident n'est en effet pas plus élevé chez les épileptiques que dans la population générale, sauf cas particuliers, à condition de suivre certaines recommandations médicales.
Depuis décembre 2005, la législation française en vigueur sur le permis de conduire a changé[36]. Pour pouvoir conduire un véhicule léger (moto, voiture, camionnette) (permis A et B), le patient épileptique doit répondre aux conditions énumérées dans la réglementation, telles que l'absence de crise pendant une période déterminée. La délivrance temporaire, de 6 mois à 5 ans, du permis de conduire est alors subordonnée à la décision de la commission médicale départementale des permis de conduire[37].
Toujours selon la loi, les professions de la route (transporteur, autobus…) ne sont pas accessibles aux patients en épilepsie active. L'accès aux permis C et D nécessite un examen neurologique approfondi pour les patients en épilepsie non active[38].
Au Québec
[modifier | modifier le code]Au Québec, un patient suivi et traité peut retrouver son permis de conduire après une période d'une année sans épisode épileptique, sous réserve de la réalisation d'EEG et de dosage sanguin des concentrations médicamenteuses. Le permis de conduire est suspendu en cas de nouvelle crise.
Professions interdites
[modifier | modifier le code]En lien avec la survenue et les conséquences potentielles liées aux crises (perte partielle ou totale de conscience, risque de chutes, blessures, automatismes gestuels…) plusieurs professions ne peuvent être exercées par des personnes épileptiques, par exemple :
- conducteurs d'engins, d'autobus et poids lourds ;
- plongeur sauveteur, maître-nageur ;
- personnel navigant aérien ;
- chirurgien ;
- policier, pompier ;
- ambulancier ;
- militaire.
Il convient de demander systématiquement l'avis du médecin du travail (le cas échéant du neurologue ou médecin traitant). Lui seul est à même de juger de l'adéquation entre la pathologie et la prise de fonction sur un poste.
Médicaments
[modifier | modifier le code]Traitement de la crise
[modifier | modifier le code]L'emploi d'un anti-convulsivant est recommandé dès la dixième minute de convulsions, par voie intraveineuse si possible, par voie anorectale sinon[39]. L'état de mal convulsif, c'est-à-dire lorsque la crise se prolonge au-delà de 10 min (ou lorsque trois crises se succèdent), nécessite un transfert en réanimation médicale (urgence médicale car le pronostic vital est en jeu). Un EEG en urgence ainsi qu'un bilan médical devront être effectués, sans retarder la mise en œuvre des méthodes de réanimation et le traitement médicamenteux :
- maintien d'une bonne fonction respiratoire : mise en place d'une canule de Guedel, ventilation au masque, aspiration des sécrétions bronchiques, intubation et ventilation mécanique au maximum ;
- surveillance cardiovasculaire : scopage cardiotensionnel avec surveillance du rythme cardiaque, de la pression artérielle, de la saturation sanguine en oxygène ;
- pose d'une voie veineuse pour équilibration hydroélectrolytique et perfusion des médicaments anti-convulsivants.
En cas de mal convulsif, le traitement anti-convulsivant repose en première intention sur une benzodiazépine injectée par voie intraveineuse lentement sur 2 minutes (diazépam ou lorazépam, plus facile d'emploi[40]), et sur un anticonvulsivant d'action prolongée (phénytoïne, fosphénytoïne ou phénobarbital)[39]. En cas d'échec à 10 minutes, une deuxième injection est effectuée.
En cas de difficulté d'un abord veineux, le diazépam peut être donné par voie intra-rectale ou le midazolam par voie buccale[41] (le médicament est alors absorbé par la muqueuse buccale sans que cela requière une quelconque déglutition, impossible à obtenir chez un patient inconscient).
Traitement préventif
[modifier | modifier le code]Lorsque la crise éclate, il est plus difficile de l'arrêter, il faut donc agir en prévention. Dans les années 1980 il existait seulement 4 médicaments ; aujourd'hui, une vingtaine de molécules antiépileptiques sont à disposition des médecins, toutes plus efficaces et avec moins d'effets secondaires sur la vigilance et la mémoire des patients.
Quinze pour cent (15 %) des patients ne sont pas contrôlés par le traitement médical, faisant plus d'une crise par mois[42]. Ces derniers ont une mortalité augmentée[43] et une moindre qualité de vie.
Les principaux groupes d'antiépileptiques (ou anticonvulsivants) sont l'acide valproïque et le valproate de sodium. Ce dernier, donné aux femmes enceintes, est responsable d'un grave risque de malformation fœtale (10 % des cas) et de retard du développement intellectuel, moteur et comportemental de l'enfant (30 à 40 % des cas)[44]. Jusqu'en 2015, ce risque a été lourdement sous-estimé en France, malgré des recherches qui datent des années 1980[45].
Le reste des médicaments notables incluent la carbamazépine et l’oxcarbazépine, la phénytoïne, le phénéturide, l'éthosuximide, les barbituriques, principalement le phénobarbital, la primidone, le clonazépam (une benzodiazépine), la lamotrigine (cette molécule provoque chez certains sujets un Lichen plan buccal par allergie), la gabapentine, le topiramate et le lévétiracétam.
Parmi les molécules les plus récentes, ou en cours de test, peuvent être cités le lacosamide[46], l'eslicarbazépine[47], la rufinamide[48], la vigabatrine[49], le stiripentol[50].
Ces médicaments peuvent être donnés isolément ou en association, en seconde intention. Le choix dépend du type d'épilepsie, des effets secondaires et de leur efficacité sur un patient donné.
En 1912, la création du médicament contre l'épilepsie est le Gardénal, ensuite avec l'évolution, l'apparition du Dihidan en 1939. Avec les progrès techniques dans les années 1960, le Dépakine et le Tégrétol. Et finalement, dans le début des années 1990, le Lamictal, le Neurontin et l'Epitomax sont les médicaments actuels.
À noter que la Dépakine est responsable de malformations graves chez le fœtus. En effet, entre 2006 et 2014, cet antiépileptique a entraîné 450 malformations congénitales à la naissance. En février 2016, le Ministère des Affaires sociales et de la Santé réfléchissait à la mise en place d'un fonds d'indemnisation, comme pour l'affaire Mediator. Le médicament Mediator avait été accusé d'être à l'origine d'au moins 500 à 2 000 morts[51],[52].
La mélatonine semblerait diminuer la sévérité des crises et l'endormissement[53],[54].
Chirurgie
[modifier | modifier le code]Certains patients voient leurs crises contrôlées en monothérapie ou après divers ajustements thérapeutiques associant plusieurs médicaments anti-épileptiques. Toutefois, une résistance relative ou absolue au traitement est parfois observée — il est question de pharmacorésistance. Le pronostic sévère de ces épilepsies pharmacorésistantes peut être amélioré par le recours à la chirurgie. Cette chirurgie consiste en l'ablation d'une petite partie du cerveau qui apparaît être à l'origine de l'épilepsie (lésionectomie ou cortectomie)[55].
Poser l’indication d’une telle intervention nécessite des procédures diagnostiques standardisées extrêmement fines. Il s'agit dans un premier temps de délimiter de façon très précise le point de départ des crises et de déterminer quels sont les territoires corticaux concernés. Les épilepsies multifocales seront la plupart du temps récusées[réf. nécessaire].
Les patients candidats à la chirurgie sont donc soumis à un bilan pré-chirurgical complet mené par une équipe pluridisciplinaire. Il est composé d’investigations à la fois neurologiques, électrocliniques et neuropsychologiques. Des données cruciales sont également recueillies en électrophysiologie (enregistrement EEG, SEEG) et lors d’examens d’imagerie cérébrale (IRM morphologique et fonctionnelle, étude du métabolisme). Il s’agit d’apprécier le rapport bénéfice/risque de l'éventuel traitement chirurgical.
La chirurgie de l’épilepsie comporte une première phase d’exploration (SEEG), suivie d’une procédure de résection. Certains sites hospitaliers utilisent des dispositifs robotisés, tel que le dispositif ROSATM[56], pour apporter une grande précision et sécuriser l’acte chirurgical, en particulier chez les jeunes enfants, pour qui les procédures sont plus délicates à cause de la petite taille de leur tête et celle de leur cerveau.
Globalement, ce sont 50 à 60 % des patients sélectionnés atteints d’épilepsies réfractaires (essentiellement temporales mais aussi frontales, pariétales ou encore occipitales) qui voient leurs crises disparaître à moyen et long terme, contre 8 % avec un traitement médicamenteux[57],[58]. Le résultat de la chirurgie dépend en grande partie d'une sélection rigoureuse des patients. S'il n'existe pas de lésions visibles sur l'IRM mais qu'un foyer est identifié par d'autres moyens, une chirurgie peut être proposée mais avec des résultats beaucoup plus imparfaits[59], quoique le PET-scan permette une bonne délimitation de la zone corticale atteinte en cas d'aspect normal sur l'IRM (montrant une diminution voire une absence de fixation du glucose marqué sur les aires à l'origine de l'épileptogénèse)[60].
En France, chaque année, seulement 200 à 300 personnes sont concernées par cette opération[réf. souhaitée], et selon un neuropédiatre de l'hôpital Robert-Debré[Qui ?] : « C'est trop peu, et de surcroît les délais d'attente entre le bilan et l'intervention sont beaucoup trop longs, au risque d'une détérioration cognitive supplémentaire[réf. nécessaire]. »
Stimulation
[modifier | modifier le code]Dans le cas de formes résistantes de la maladie il est possible d'envisager la pose d'un stimulateur sous clavicule, relié au nerf vague, dont la fonction sera d'envoyer des stimulations au cerveau (noyau antérieur du thalamus). Le traitement par stimulation a l'avantage d'être une bonne alternative dans le cas où l'opération chirurgicale n'est pas envisageable. Cette technique, employée chez près de 70 000 patients de par le monde en 2015[61], présente des résultats encourageants, la fréquence des crises diminuant de moitié chez près de 50 % des personnes[62]. Elle ne permet cependant qu'exceptionnellement la disparition totale des crises[63]. Certains effets secondaires peuvent se faire ressentir, notamment une contraction de la gorge pendant les périodes de stimulation, entraînant parfois une légère modification de la voix, et un essoufflement pendant les périodes d'effort (en particulier en altitude).
Une autre voie de recherche est la stimulation directe de certaines structures cérébrales (thalamus)[64]. Une diminution de la fréquence des crises peut être obtenue, sans toutefois les voir disparaître[65].
Diète
[modifier | modifier le code]Dans certains cas, surtout chez les enfants, la diète cétogène peut être essayée. La diète cétogène est un régime thérapeutique rigide et strictement calculé, prescrit par un neurologue pour traiter l’épilepsie réfractaire chez les enfants. La diète est riche en lipides et très pauvre en protéines et glucides. Elle diminue sensiblement la fréquence des crises[66]. Un régime Atkins modifié serait moins contraignant et pourrait avoir des résultats similaires[67].
Psychothérapie
[modifier | modifier le code]Les conséquences psychosociales de l'épilepsie étant parfois importantes (limitation de l'autonomie, stress, anxiété, dépression, faible estime de soi…), l'accompagnement psychologique peut être pertinent en plus du traitement médical.
De plus, dans certains cas l'appréhension d'avoir une crise peut elle-même générer une anxiété qui risque de faciliter son déclenchement, elle devient alors une réponse conditionnée à l'anxiété[68]. Les thérapies cognitivo-comportementales peuvent être proposées pour améliorer la qualité de vie et même réduire la fréquence des crises[69]. L'essentiel d'une prise en charge repose sur le développement du sentiment de contrôle sur la maladie. Cela comprend l'entrainement à la gestion du stress et à la relaxation, ainsi que l'identification des situations à risque, ou même l'affirmation de soi[réf. nécessaire]. Les études récentes indiquent qu'un travail psychologique axé sur les compétences de gestion du stress centré sur le problème, ainsi que sur la perception de l'impact de l'épilepsie sur la qualité de vie (envahissante ou non) sont des pistes prometteuses[70],[71].
La psychothérapie peut également concerner l'entourage d'une personne épileptique. En effet, la prise en charge de la maladie peut avoir des impacts parfois importants tant sur le plan personnel, professionnel, financier ou de la santé et les pousser à être suivis[72].
Traitements alternatifs
[modifier | modifier le code]Il n'existe pas d'efficacité démontré d'un traitement de type phytothérapie ou aromathérapie. Par contre, certaines plantes, données par exemple pour traiter une dépression, une fatigue, peuvent interagir avec les médicaments antiépileptiques et en modifier leur efficacité, aboutissant parfois à une aggravation des crises[73].
Cependant, certaines études en viennent à dire que le cannabidiol, une molécule non psychoactive du cannabis, soulagerait largement les crampes musculaires et permettrait à certains patients de diviser leurs doses de médicaments conventionnels par 2. Chez certains enfants, le traitement se révèle presque miraculeux en diminuant significativement les crises (de 400 à quelques-unes par mois)[74].
Pistes de recherche
[modifier | modifier le code]Le sel et plus précisément l'ion métallique (sodium) jouerait un rôle important dans l'épilepsie. Il semble être un « commutateur » unique pour d'importants récepteurs (dit « kaïnates ») de neurotransmetteurs nécessaires au bon fonctionnement du cerveau (les kaïnates sont aussi en cause dans la douleur neuropathique quand ils ne fonctionnent pas normalement). Les désactiver permettraient peut-être de réduire les crises d'épilepsie[75].
L'utilisation d'une ligne de rayons X à l'European Synchrotron Radiation Facility dédiée à la radiothérapie, permet d'irradier des zones du cerveau humain afin de détruire certaines cellules avec une précision de l'ordre d'un centième de millimètre, grâce au croisement de microfaisceaux déposant une dose de radiation suffisante au point de convergence[76]. L'absence de lésions à proximité immédiate de la trajectoire des microfaisceaux montre une grande tolérance des tissus biologiques et intéresse le Grenoble-Institut des neurosciences afin de bloquer les crises d'épilepsie de patients pharmaco-résistants[77].
Épidémiologie
[modifier | modifier le code]
- Aucune donnée
- Moins de 50
- 50-72.5
- 72.5-95
- 95-117.5
- 117.5-140
- 140-162.5
- 162.5-185
- 185-207.5
- 207.5-230
- 230-252.5
- 252.5-275
- Plus de 275
Au cours de sa vie, un être humain sur 20 fait une crise d'épilepsie isolée[6]. L'épilepsie (la maladie, c'est-à-dire lorsque le candidat fait régulièrement des crises d'épilepsie) est l'affection neurologique la plus fréquente (0,5 % à 0,7 %) après la migraine et concerne, en France près de 1 % de la population, soit 600 000 personnes[78]. L'épilepsie dans ses différentes formes touche près de 50 millions de personnes dans le monde, nourrissons, enfants, adolescents et adultes confondus. L'incidence varie, selon les pays entre 16 et 51 cas[79] avec un record au Chili (plus de 100 cas) pour 100 000 habitants et par an (30 000 nouveaux cas en France tous les ans). Il est estimé que l'épilepsie affecte entre 362 000 et 415 000 personnes en Angleterre, l'incidence étant de 50 cas pour 100 000 par an et la prévalence est estimée de 5 à 10 cas pour 1 000 habitants[80].
La durée moyenne calculée de la maladie est de 6 à 10 ans. 30 % des cas d'épilepsie sont d'origine génétique ; 70 % des cas d'épilepsie seraient acquis, dont la moitié ont une cause déterminée (une lésion cérébrale due aux séquelles d'une souffrance lors de la grossesse et de l'accouchement, d'un traumatisme crânien lors de la petite enfance, ou d'un Accident vasculaire cérébral…) ; pour les autres, les causes restent non élucidées.
L'allongement de l'espérance de vie accroît le risque d'apparition, chez les personnes âgées, de crises d'épilepsie liées à des accidents cérébrovasculaires ou à des maladies dégénératives.
Histoire et société
[modifier | modifier le code]Histoire
[modifier | modifier le code]
La maladie a pu être désignée sous plusieurs noms, on peut citer : mal caduc, mal de terre, mal divin, mal sacré, haut mal, mal Saint-Jean[81].
Antiquité
[modifier | modifier le code]Les premiers concepts concernant l’épilepsie sont apparus dans la médecine ayurvédique de l'Inde et se seraient précisés et développés pendant la période védique entre 4500 et 1500 av. J.-C. L’épilepsie est notamment trouvée dans le Charaka Samhita (environ 400 av. J.-C.), le plus ancien texte décrivant ce système antique de médecine, sous la dénomination de : « apasmara » qui signifie « perte de conscience ». Le Charaka Samhita référençait déjà les différents aspects de l’épilepsie au niveau symptomatologique, étiologique, diagnostique et thérapeutique[82].
Ce qui est appelé « épilepsie » était connu des Babyloniens dans le Code de Hammurabi sous la dénomination de « benu », et chez les Égyptiens dans le papyrus Ebers sous la dénomination de « nsjt ».
Dans l'Antiquité, l'épilepsie effrayait beaucoup, on le nommait aussi mal sacré. Théophraste et Pline (HN, 28, 35) rapportent que lorsqu'on croise un épileptique, la superstition demandait de cracher dans (le pli de) sa tunique pour éloigner le démon responsable de la maladie et de la contagion[83].
Dans l' Apologie, Apulée raconte qu'il était habituel, lors de l'achat d'esclaves, de provoquer artificiellement les crises afin d'identifier les personnes épileptiques. Rufus d'Éphèse, Alexandre d'Aphrodise ou Oribase en donnent les recettes, il s'agissait essentiellement de fumigations de substances dont la combustion produisait une odeur nauséeuse, tout particulièrement du jais, des plumes, du bitume, de la corne, voire du foie de chèvre pouvaient être utilisés. Dans le domaine de la chirurgie, la castration était parfois pratiquée dans un but thérapeutique dans la mesure où l'on pensait que les crises pouvaient être déclenchées par les rapports sexuels[84].
Le premier vrai traité médical sur l'épilepsie est attribué à Hippocrate (De la Maladie sacrée) ; après lui, ont écrit sur l'épilepsie plusieurs auteurs grecs dont Galien et Arétée de Cappadoce, puis des latins dont Celse et Caelius Aurelianus.
Dans le Nouveau Testament, l'épisode d'un enfant atteint du grand mal est décrit dans l'Evangile de Marc (9:17–29) ainsi que chez Matthieu (17:14–21) et Luc (9:37–43)[85].
Moyen Âge
[modifier | modifier le code]La maladie était appelée au Moyen Âge le « mal de saint Jean », Jean le Baptiste devant ce patronage au fait que Salomé pratiqua la « danse des sept voiles » frénétique (assimilable à une crise d'épilepsie) devant son beau-père Hérode Antipas afin d'obtenir sa tête (la décapitation faisant cesser le mal). Dans certaines régions, l’angoisse s’emparait quelques jours avant le 24 juin (jour de la fête de la naissance de Jean-Baptiste) des « danseurs de saint Jean », qui attendaient avec impatience la vigile de la célébration de cette fête, espérant qu’ils seraient soulagés s’ils dansaient alors devant les autels du saint[86].
Période moderne
[modifier | modifier le code]Ce n'est qu'au XVIe siècle que la littérature va offrir à nouveau – écrits en latin – des traités complets sur l'épilepsie avec Cardan, et surtout Gabuccini.
La première publication en langue française, et qui ne soit pas une traduction des auteurs classiques, est celle de Jean Taxil en 1602 (Traité de l'Epilepsie, Maladie vulgairement appelée au pays de Provence, la gouttete aux petits enfans). D'autres suivront, sans apporter rien de bien nouveau, tant les superstitions religieuses principalement ont empêché toute progression significative dans la compréhension scientifique des maladies en général, et neuropsychiatriques en particulier.
Ainsi, il faudra attendre la fin du XIXe siècle avec John Hughlings Jackson qui fera avancer la connaissance sur la maladie épileptique, en donnant une première classification anatomo-clinique des phénomènes épileptiques. Ensuite, grâce à l'EEG, les auteurs du siècle suivant feront encore progresser la classification des différentes formes et des différents types d'épilepsie (Lennox, Gastaut, Frederic A. Gibbs, etc.).
Médias
[modifier | modifier le code]Association
La ligue française contre l'épilepsie (LFCE) est une société savante qui rassemble les professionnels concernés par la prise en charge de l'épilepsie.
Epilepsie-France est une association française de patients concernés par l'épilepsie, reconnue d'utilité publique. Ses actions sont diverses: écoute, renseignement et accompagnement des patients épileptique pour les différentes implications que l'épilepsie peut avoir dans leur quotidien, sur le plan personnel, professionnel, scolaire, etc., organisation de réunions dans chaque délégation et d'une Journée Rencontre Nationale rassemblant tous les membres de l'association une fois par an.
EFAPPE est la fédération nationale d’associations en faveur des Personnes handicapées par une épilepsie sévère (pharmaco résistante).
Assurance
[modifier | modifier le code]Il faut toujours vérifier que les différentes assurances personnelles souscrites n'excluent pas la maladie (contrats d'assistance, assurances voitures, etc.).
Emprunts
[modifier | modifier le code]Les personnes épileptiques peuvent avoir des difficultés à contracter des emprunts de longue durée ; souvent, une assurance supplémentaire leur est imposée, ou l'assurance proposée exclut la couverture des risques liés à l'épilepsie. De nouvelles dispositions légales obligent cependant les banques françaises à une attention particulière et des prêts peuvent cependant désormais être accordés à des conditions chères, plus chères qu'aux autres citoyens, mais encore raisonnables. Il ne faut en tous cas pas s'arrêter au réflexe de sécurité du banquier, et en cas d'insuccès, demander à la Banque de France un arbitrage.
Herboristerie
[modifier | modifier le code]En herboristerie, le gui était prescrit contre l'épilepsie.
Personnalités épileptiques
[modifier | modifier le code]- Alexandre le Grand (356-323 av. J.-C.)[87]
- Jules César (100-44 av. J.-C.)[87]
- Paul de Tarse (10-65)[87]
- Jeanne d'Arc (1412-1431)[87]
- Louis V de Wurtemberg (1439-1457)[87]
- Charles Quint (1500-1558)[87]
- cardinal de Richelieu (1585-1642)[87]
- Molière (1622-1673)[87]
- Charles II d'Espagne(1661-1700)[87]
- Napoléon Ier (1769-1821)[87]
- Charles-Louis d'Autriche-Teschen (1771-1847)[87]
- Ferdinand Ier d'Autriche (1793-1875)[87]
- Lord Byron (1788-1824)[87]
- Pie IX (1792-1878)[87]
- Fiodor Dostoïevski (1821-1881)[87]
- Gustave Flaubert (1821-1880)[87]
- Lénine (1870-1924)[87]
- Hermann Ludwig von Helmholtz (1821-1894)[87]
- Alfred Nobel (1833-1896)[87]
- Heinrich Hansjakob (de) (1837-1916)[87]
- Rudi Dutschke (1940-1979)[87]
- Margaux Hemingway (1955-1996)[87]
- Ian Curtis (1956-1980)[88],[89]
- Victoria Rumary (1988-)[90]
- Cameron Boyce (1999-2019)[91]
Journée internationale
[modifier | modifier le code]L'épilepsie est abordée tous les ans durant la Journée internationale de l'épilepsie, durant laquelle sont organisés différents événements afin de mieux faire connaitre la maladie. Cette journée a lieu le deuxième lundi de février.
Notes et références
[modifier | modifier le code]- « Épilepsie », sur who.int (consulté le ).
- « Qu'est-ce que l'épilepsie ? », Fédération française de neurologie.
- (en) Fisher R.S., van Emde Boas W., Blume W., Elger C., Genton P., Lee P. et Engel J. Jr., « Epileptic seizures and epilepsy: definitions proposed by the International League Against Epilepsy (ILAE) and the International Bureau for Epilepsy (IBE) », Epilepsia, no 46, , p. 470-472 (lire en ligne).
- (en) Meir Bialer, « Key factors in the discovery and development of new antiepileptic drugs », Nature Reviews Drug Discovery volume 9, , p. 68–82
- Anatole Bailly ; 2020 Hugo Chávez Gérard Gréco, André Charbonnet, Mark De Wilde, Bernard Maréchal & contributeurs, « Le Bailly »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?), sur bailly.app, (consulté le ).
- Charlotte Dravet, Comprendre l'épilepsie : notions élémentaires sur l'épilepsie et les épilepsies, John Libbey Eurotext, , 59 p. (ISBN 978-2-7420-0571-0, lire en ligne).
- « Cours de neurologie sur l'épilepsie », sur coursneurologie.free.fr.
- Marcellin Bugeme et Olivier Mukuku, « Neurocysticercose révélée par une épilepsie réfractaire: à propos d’une observation », The Pan African Medical Journal, vol. 20, no 104, (ISSN 1937-8688, DOI 10.11604/pamj.2015.20.104.5958, lire en ligne, consulté le )
- (en) Link between epilepsy and Alzheimer’s uncovered sur le site de l'Université d'Aberdeen
- (en) Christensen JC, Pedersen MG, Pedersen CB, Sidenius P, Olsen J, Vestergaard M, « Long-term risk of epilepsy after traumatic brain injury in children and young adults: a population-based cohort study » Lancet 2009;373:1105-1110
- (en) Mei-Sing Ong, Isaac S. Kohane, Tianxi Cai, Mark P. Gorman et Kenneth D. Mandl, « Population-Level Evidence for an Autoimmune Etiology of Epilepsy » Jama Neurology, 31 mars 2014. lire en ligne
- « queensu.ca/news/articles/fetal… »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?).
- Paediatr Child Health 1998; 3: 275-7, Pediatrics 2011; 127: 580-7
- (en) « FAQ - Epilepsy and Developmental Disabilities », sur efmny.org (consulté le ).
- https://www.who.int/fr/news-room/fact-sheets/detail/epilepsy
- « La crise d'épilepsie », sur passeportsante.net, (consulté le ).
- (en) Tyzio R, Allène C, Nardou R, Picardo MA, Rheims S, Minlebaev M, Milh M, Khazipov R, Cossart R, Ben-ari Y. « Depolarizing Actions of GABA in Immature Neurons Depend Neither on Ketone Bodies Nor on Pyruvate » J Neurosci. 2011;31(1):34-45. DOI 10.1523/JNEUROSCI.3314-10.2011
- (en) Nardou R, Yamamoto S., Chazal G., Bhar A., Ferrand N, Dulac O., Ben-ari Y, Khalilov I. « Neuronal chloride accumulation and excitatory GABA underlie aggravation of neonatal epileptiform activities by phenobarbital » Brain 2011;134(Pt 4):987-1002. DOI 10.1093/brain/awr041
- (en) Nardou R, Ben-ari Y, Khalilov I, (2009) « Bumetanide, an NKCC1 Antagonist, Does Not Prevent Formation of Epileptogenic Focus but Blocks Epileptic Focus Seizures in Immature Rat Hippocampus » J Neurophysiol. 2009;101(6):2878-88. DOI 10.1152/jn.90761.2008
- (en) Robert S. Fisher et al., « Operational classification of seizure types by the International League Against Epilepsy: Position Paper of the ILAE Commission for Classification and Terminology », Epilepsia, (DOI 10.1111/epi.13670)
- (en) S. Petkar, T. Hamid, P. Iddon et al. Prolonged implantable electrocardiographic monitoring indicates a high rate of misdiagnosis of epilepsy—REVISE study, Europace, 2012;14:1653–1660
- (en) Baram, T.Z., Gerth, A., Schultz, L., « Febrile seizures: an appropriate-aged model suitable for long-term studies. », Developmental Brain Research, no 98, , p. 265–270.
- (en) Céline Dubé, Cristina Richichi, Roland A. Bender et Grace Chung, « Temporal lobe epilepsy after experimental prolonged febrile seizures: prospective analysis », Brain, vol. 129, , p. 911-922 (ISSN 0006-8950 et 1460-2156, PMID 16446281, PMCID 3100674, DOI 10.1093/brain/awl018, lire en ligne, consulté le ).
- (en) Lechoslaw Turski, Chrysanthy Ikonomidou, Waldemar A. Turski et Zuner A. Bortolotto, « Review: Cholinergic mechanisms and epileptogenesis. The seizures induced by pilocarpine: A novel experimental model of intractable epilepsy », Synapse, vol. 3, , p. 154-171 (ISSN 1098-2396, DOI 10.1002/syn.890030207, lire en ligne, consulté le ).
- (en) S. Hamelin et A. Depaulis, « Revisiting hippocampal sclerosis in mesial temporal lobe epilepsy according to the “two-hit” hypothesis », Revue Neurologique, vol. 171, , p. 227-235 (DOI 10.1016/j.neurol.2015.01.560, lire en ligne, consulté le ).
- (en) Depaulis, A., « Animal models for mesiotemporal lobe epilepsy: The end of a misunderstanding? », Revue neurologique, no 171, , p. 217-226.
- (en) Marescaux C, Vergnes M, Depaulis A, « Genetic absence epilepsy in rats from Strasbourg--a review », J Neural Transm Suppl, no 35, , p. 37-69. (PMID 1512594).
- (en) Antoine Depaulis, Olivier David et Stéphane Charpier, « The genetic absence epilepsy rat from Strasbourg as a model to decipher the neuronal and network mechanisms of generalized idiopathic epilepsies », Journal of Neuroscience Methods, (DOI 10.1016/j.jneumeth.2015.05.022, lire en ligne, consulté le ).
- (en) Laschet JJ, Kurcewicz I, Minier F et al. « Dysfunction of GABAA receptor glycolysis-dependent modulation in human partial epilepsy » PNAS 2007 104: 3472-3477
- (en) Viktor K. Jirsa, William C. Stacey, Pascale P. Quilichini et Anton I. Ivanov, « On the nature of seizure dynamics », Brain, vol. 137, no 8, , p. 2210–2230 (ISSN 0006-8950, PMID 24919973, PMCID PMC4107736, DOI 10.1093/brain/awu133, lire en ligne, consulté le )
- (en) Damien Depannemaecker, Anton Ivanov, Davide Lillo et Len Spek, « A unified physiological framework of transitions between seizures, sustained ictal activity and depolarization block at the single neuron level », bioRxiv, , p. 2020.10.23.352021 (DOI 10.1101/2020.10.23.352021, lire en ligne, consulté le )
- (en) M. Breakspear, J. A. Roberts, J. R. Terry et S. Rodrigues, « A Unifying Explanation of Primary Generalized Seizures Through Nonlinear Brain Modeling and Bifurcation Analysis », Cerebral Cortex, vol. 16, no 9, , p. 1296–1313 (ISSN 1047-3211, DOI 10.1093/cercor/bhj072, lire en ligne, consulté le )
- « SUDEP: Lessons learned. Dr Elizabeth Donner Sept 17, 2021 » (consulté le ).
- Celia Hodent-Villaman, « Les jeux vidéo sont-ils bons pour le cerveau ? », sur Sciences Humaines (consulté le ).
- Dr Alain Dubos, « Peut-on conduire en étant épileptique ? », Doctissimo Santé, (lire en ligne, consulté le )
- no 301 du 28 décembre 2005 page 20098 texte no 113
- « Épilepsie et vie quotidienne », sur ameli-sante.fr (consulté le ).
- « permis de conduire »(Archive.org • Wikiwix • Archive.is • Google • Que faire ?), sur epilepsie-france.com (consulté le ).
- Revue Prescrire, no 300, octobre 2008, Crises convulsives et état de mal convulsif chez les adultes, en dehors de l'éclampsie
- (en) Treiman Dm, Meyers PD, Walton NY et al. A comparison of four treatments for generalized convulsive status epilepticus, N Engl J Med, 1998;339:792–798
- Talukdar B, Chakrabarty B, Efficacy of buccal midazolam compared to intravenous diazepam in controlling convulsions in children: a randomized controlled trial, Brain Dev, 2009;31:744–749
- (en) Picot MC, Baldy-Moulinier M, Daures JP, Dujols P, Crespel A, « The prevalence of epilepsy and pharmacoresistant epilepsy in adults: a population-based study in a Western European country » Epilepsia 2008;49:1230-1238
- (en) Mohanraj R, Norrie J, Stephen LJ, Kelly K, Hitiris N, Brodie MJ, « Mortality in adults with newly diagnosed and chronic epilepsy: a retrospective comparative study » Lancet Neurol. 2006;5:481-487
- « Les enfants nés de femmes ayant pris du valproate pendant la grossesse présentent un risque élevé de troubles graves du développement (jusqu’à 30 % à 40 % des cas) et/ou de malformations (environ 10 % des cas). » Brochure d'information à l'attention de la patiente et/ou de son représentant. Médicaments contenant du valproate et dérivés, p. 3.
- Depakine: délivrance sous haute surveillance pour les femmes
- (en) Halasz P, Kalviainen R, Mazurkiewicz-Beldzinska M et al. « Adjunctive lacosamide for partial-onset seizures: efficacy and safety results from a randomized controlled trial » Epilepsia 2009;50:443-453
- (en) Gil-Nagel A, Lopes-Lima J, Almeida L, Maia J, Soares-da-Silva P, « Efficacy and safety of 800 and 1200 mg eslicarbazepine acetate as adjunctive treatment in adults with refractory partial-onset seizures » Acta Neurol Scand. 2009;120:281-287
- (en) Glauser T, Kluger G, Sachdeo R, Krauss G, Perdomo C, Arroyo S, « Rufinamide for generalized seizures associated with Lennox-Gastaut syndrome » Neurology 2008;70:1950-1958
- (en) Willmore LJ, Abelson MB, Ben-Menachem E, Pellock JM, Shields WD, « Vigabatrin: 2008 update » Epilepsia 2009;50:163-173
- (en) Chiron C, Stiripentol, Neurotherapeutics, 2007;4:123-125
- « Dépakine : l'État veut un fonds d'indemnisation pour les victimes », sur sante.lefigaro.fr (consulté le ).
- « Affaire Mediator », sur doctissimo.fr (consulté le ).
- (en) Mehdi Maghbooli, Somayeh Alyan NajafAbadi, Ghazal MalekMahmoudi et Mohammad Hadi Molseghi, « Effect of add-on melatonin on seizure outcomes and quality of sleep in epilepsy with idiopathic generalized tonic-clonic seizures alone in adult patients: Cross-sectional, randomized, double-blind, placebo-controlled clinical trial », Brain and Behavior, , e2860 (ISSN 2162-3279, PMID 36588283, DOI 10.1002/brb3.2860, lire en ligne, consulté le )
- (en) Zhifan Liu, Jie Zhu, Ziyi Shen et Yuanyuan Ling, « Melatonin as an add-on treatment for epilepsy: A systematic review and meta-analysis », Seizure, vol. 117, , p. 133–141 (ISSN 1532-2688, PMID 38417212, DOI 10.1016/j.seizure.2024.02.016, lire en ligne, consulté le )
- http://campus.neurochirurgie.fr/spip.php?article414
- http://www.medtechsurgical.com/Produits/ROSA-Neurochirurgie
- (en) Effectiveness and Efficiency of Surgery for Temporal Lobe Epilepsy Study Group, « A randomized, controlled trial of surgery for temporal-lobe epilepsy - PubMed », The New England journal of medicine, vol. 345, no 5, , p. 311-318 (ISSN 0028-4793, PMID 11484687, DOI 10.1056/NEJM200108023450501, lire en ligne, consulté le ).
- (en) Lawrence J. Hirsch, « Long-Term Outcome After Epilepsy Surgery: Relapsing, Remitting Disorder? », Epilepsy Currents, vol. 12, no 4, , p. 140 (PMID 22936885, DOI 10.5698/1535-7511-12.4.140, lire en ligne, consulté le ).
- (en) Bien CG, Szinay M, Wagner J, Clusmann H, Becker AJ, Urbach H, « Characteristics and surgical outcomes of patients with refractory magnetic resonance imaging-negative epilepsies » Arch Neurol. 2009;66:1491-1499
- (en) RC Knowlton, « The role of FDG-PET, ictal SPECT, and MEG in the epilepsy surgery evaluation », Epilepsy Behav, vol. 8, no 1, , p. 91-101. (PMID 16406729)
- (en) Moshé SL, Perucca E, Ryvlin P, Tomson T, Epilepsy: new advances, Lancet, 2015;385:884-898
- (en) Fisher R, Salanova V, Witt T et al. « Electrical stimulation of the anterior nucleus of thalamus for treatment of refractory epilepsy » Epilepsia 2010;51:899-908.
- (en) Englot DJ, Chang EF, Auguste KI, Vagus nerve stimulation for epilepsy: a meta-analysis of efficacy and predictors of response, J Neurosurg, 2011;115:1248–1255
- (en) Anderson WS, Kossoff EH, Bergey GK, Jallo GI, « Implantation of a Responsive Neurostimulator Device in Patients with Refractory Epilepsy » Neurosurg Focus. 2008;25:E12-E12
- (en) Fisher R, Salanova V, Witt T et al. Electrical Stimulation of the Anterior Nucleus of Thalamus for Treatment of Refractory Epilepsy, Epilepsia, 2010;51:899–908
- (en) Neal EG, Chaffe H, Schwartz RH. et al. « The ketogenic diet for the treatment of childhood epilepsy: a randomised controlled trial » Lancet Neurol. 2008;7:500-506
- (en) Kossoff EH, Dorward JL, « The modified Atkins diet » Epilepsia 2008;49:Suppl 8:37-41
- (en) Newsom-Davis I, Goldstein LH & Fitzpatrick D. « Fear of seizures: an investigation and treatment » Seizure 1998;7(2):101-6.
- (en) Au A, Chan F, Li K, Leung P, Li P & Chan J. « Cognitive-behavioral group treatment program for adult with epilepsy in Hong Kong » Epilepsy Behav. 2003;4(4):441-6.
- (en) Asadi-Pooya AA, Schilling CA, Glosser D, Tracy JI & Sperling MR. « Health locus of control in patients with epilepsy and its relationship to anxiety, depression, and seizure control » Epilepsy Behav. 2007;11(3):347-50.
- (en) Velissaris SL, Wilson SJ, Saling MM, Newton MR & Berkovic SF. « The psychological impact of a newly diagnosed seizure: Losing and restoring perceived control ». Epilepsy & Behav. 2007;10(2):223-33.
- « Principaux résultats de l’étude TRILOGIE/Novartis sur les parents d’enfants épileptiques », sur Caducee.net (consulté le ).
- (en) Samuels N, Finkelstein Y, Singer SR, Oberbaum M, « Herbal medicine and epilepsy: proconvulsive effects and interactions with antiepileptic drugs » Epilepsia 2008;49:373-380.
- « MEXIQUE. Le premier traitement à base de cannabis redonne de l'espoir », sur sciencesetavenir.fr, (consulté le ).
- (en) G Brent Dawe, Maria Musgaard, Elizabeth D Andrews, Bryan A Daniels, Mark R P Aurousseau, Philip C Biggin, Derek Bowie (2013), Defining the structural relationship between kainate-receptor deactivation and desensitization ; Nature Structural & Molecular Biology ; Nature Structural & Molecular Biology ; doi:10.1038/nsmb.2654 publéi 17 juillet 2013, en ligne 18 aout 2013 (résumé)
- echosciences-grenoble.fr du 25 avril 2016, Le synchrotron pour soigner certaines maladies neurologiques ?
- neurosciences.ujf-grenoble.fr du , Une nouvelle méthode non invasive pour bloquer les crises d'épilepsie avec le rayonnement synchrotron.
- « Épilepsie. Un ensemble de maladies complexe, encore mal compris », sur inserm.fr (consulté le ).
- (en) Banerjee PN, Filippi D, Hauser WA, « The descriptive epidemiology of epilepsy -- a review » Epilepsy Res. 2009;85:31-45
- www.nice.org.uk/guidance/cg137 National Institute for Health and Care NICE2020, published in 2012, last updated in 2020
- Louis-Jacques Bégin et al., Dictionnaire des termes de médecine, chirurgie, art vétérinaire, pharmacie, histoire naturelle, botanique, physique, chimie, etc., 619 pages, 1823-1830, p. 394-395.
- (OMS, Satyavati., 2003)
- Les Caractères : XVI (14)
- Jean-Christophe Courtil, « Castration thérapeutique et uirilitas : le traitement de l’épilepsie chez Célius Aurélien », REA 125/1, , p. 139-159 (lire en ligne)
- (en) V. Budrys « Neurology in Holy Scripture » European Journal of Neurology feb. 2007, 14(7), p. e1–e6
- Claudine Gauthier. Saint Jean et Salomé. Anthropologie du banquet d'Hérode, Éditions Lume, Tours, 2008 (Recension parue dans les Archives de Sciences sociales des religions en 2009)
- Personnalités atteintes d'épilepsie sur le site du musée de l'épilepsie à Kork
- (en) Deborah Curtis, Touching from a Distance: Ian Curtis and Joy Division, Londres : Faber, 1995 (2e éd. 2001, 3e éd. 2005) (ISBN 0-571-17445-0), p. 114
- (en) Ian Curtis and Joy Division Fan Club, « Biography » (consulté le ).
- (en) « Archery RUMARY Victoria - Tokyo 2020 Paralympics », (consulté le ).
- Ph L., « Décès de Cameron Boyce : la jeune star de Disney souffrait d’épilepsie », sur leparisien.fr, (consulté le ).
Voir aussi
[modifier | modifier le code]Bibliographie
[modifier | modifier le code]- Gilbert Diebold, L'épilepsie, une maladie refuge, éd. Calmann-Lévy
- Lucien Mélèse, La psychanalyse au risque de l'épilepsie, éd. Érès
- Pierre Jallon (coordinateur), Epilepsies, Paris, éd. Doin, 2007,
- Collège des enseignants de neurologie, Neurologie, Elsevier Masson, , 6e éd., 736 p. (ISBN 9782294774379)
Témoignages
[modifier | modifier le code]- Jean-Raoul Plaussu, Épileptique… et alors ?, éditions Chronique Sociale, collection « Comprendre les personnes », préface de Jean-Paul Gouttenoire, 2013, (ISBN 978-2-36717-009-1)
- David B., L'Ascension du Haut Mal, L'Association, 1996-2003
- Élodie Durand, La Parenthèse, éd. Delcourt, 2010
- Valérie Pineau-Valencienne, Une cicatrice dans la tête, éd. Pocket
- Brigitte Joffraud, Les jonquilles : ma lutte contre l'épilepsie, éd. Société des Écrivains, 2014
- Édouard-Jean-Baptiste Gélineau, Traité des épilepsies, J.-B. Baillière et fils, 1901
Antiquité
[modifier | modifier le code]- Alexandre d'Aphrodise, Problemes moraux, II, 64.
- Arétée de Cappadoce, Causes et symptômes des maladies aiguës, I, ch. V.
- Caelius Aurelianus, Maladies chroniques, I, IV. 85.
Articles connexes
[modifier | modifier le code]Liens externes
[modifier | modifier le code]
- Ressources relatives à la santé :
- Notices dans des dictionnaires ou encyclopédies généralistes :
- Épilepsie France, la vie d'abord (association de patients)
- Ligue francophone belge contre l'épilepsie (ASBL)
- Ligue suisse contre l'épilepsie
- Ligue algérienne pour la prise en charge de l'épilepsie
- Épilepsie Canada
- Comité national pour l'épilepsie (France)
- Membres du Comité national pour l'épilepsie (France)
- Sites dédiés sur l'épilepsie, par la Société française de neurologie
- Réseau sentinelle mortalité épilepsie (RSME)
- Institut du cerveau : recherches sur l'épilepsie