متلازمة الطفل المزرق
| متلازمة الطفل المزرق | |
|---|---|
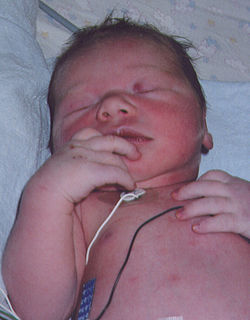
طفل رضيع أزرق، لاحظ اللون الأزرق في أطراف الأصابع
| |
| معلومات عامة | |
| الاختصاص | جراحة القلب، وطب الأطفال |
| تعديل مصدري - تعديل | |
تشير متلازمة الطفل المزرق (بالإنجليزية: Blue baby syndromeْ) إلى حالتين على الأقل تؤديان إلى زرقة عند الأطفال الرضع: مرض القلب الزراقي وميتهيموغلوبينية الدم. وتشمل أمراض القلب الزراقية الأكثر شيوعا انقلاب وضع الأوعية الكبرى، ورباعية فالو، والجذع الشرياني المستديم، ورتق الصمام الثلاثي الشرفات.
الأسباب
[عدل]قد يؤدي عدد من عيوب القلب والأوعية الدموية إلى متلازمة الطفل الأزرق، بما في ذلك ما يلي:
-
وصل وريدي رئوي شاذ
رباعية فالو
[عدل]
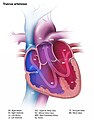
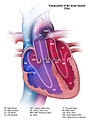
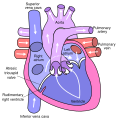
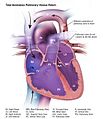
السبب الأكثر شيوعًا لمتلازمة الطفل الأزرق، والسبب الذي كان موضوع «عملية الطفل الزرقاء» الكلاسيكية التي تم تطويرها في جامعة جونز هوبكنز في الأربعينيات[1] هو رباعية فالو. ففي القلب الطبيعي، هناك أربع غرف منفصلة: الغرفتان العلويتان أو الأذينان، اللذان يضخان الدم في وقت واحد إلى الغرفتين السفليتين أو البطينين. ويدخل الدم أولاً القلب في الأذين الأيمن، ثم يقوم بإفراغ الدم في البطين الأيمن، الذي بدوره يضخ الدم إلى الرئتين من خلال الشريان الرئوي للحصول على الأكسجين. ومن الرئتين، يدخل الدم إلى الأذين الأيسر من خلال الوريد الرئوي، ويفرغ الأذين الأيسر الدم في البطين الأيسر، الذي يضخ الدم إلى الأبهر ومنه إلى بقية الجسم. ولأن البطين الأيسر هو المسؤول عن الحصول على الدم إلى الجسم بأكمله من خلال الأبهر، فهو عادة أكبر وأقوى غرفة في القلب.
بعد أن يستهلك الجسم الأكسجين الذي ينقله الدم المتدفق عبر الشرايين ثم الشرينات ثم الشعيرات الدموية، يعود الدم غير المؤكسد إلى القلب من الشعيرات الدموية، ثم الأوردة الصغيرة ثم الأوردة الكبيرة.
تتكون متلازمة الطفل الأزرق المعروفة باسم رباعية فالو من جدار غير مكتمل بين البطينين (المعروف باسم عيب الحاجز البطيني أو VSD)، والشريان الأبهر الذي يوجد فوق هذا العيب بحيث يأتي دمه من كلا البطينين بدلا من اليسار فقط (الشريان الأبهر الغالب)، وخلل تدفق البطين الأيمن بالقرب من الصمام الرئوي الذي يمنع التدفق الكامل للدم إلى الرئتين، مع وجود بطين أيمن عضلي ضروري لإنجاز العمل الإضافي المطلوب للتغلب على هذا العيب (تضخم البطين الأيمن).
يتدفق الدم غير المؤكسج من البطين الأيمن إلى الأبهر بشكل تفضيلي بسبب انسداد مجرى الدم إلى الرئتين، وهذا يعني أن الدم لديه فرصة أقل ليتم أكسدته في الرئتين. ويمتزج الدم بشكل غير طبيعي بين البطينين الأيمن والأيسر وفي الأورطى. إن أكسجة الهيموغلوبين في كريات الدم الحمراء تضفي على الدم لونه الأحمر، بينما تصف الزرقة لون الطفل الذي ينتج عن ضخ الدم المؤكسج وغير المؤكسج في جميع أنحاء الجسم.
النترات في مياه الشرب
[عدل]يمكن أن ينتج نوع من «متلازمة الطفل الأزرق» عن ميتهيموغلوبينية الدم،[2][3] ويعتقد على نطاق واسع أن السبب هو تلوث المياه الجوفية بالنترات، مما أدى إلى نقصان في قدرة الأكسجين على حمل الهيموجلوبين في الرضع مما يؤدي إلى الموت. ويمكن تلويث المياه الجوفية عن طريق ترشيح النترات المتولدة من الأسمدة المستخدمة في الأراضي الزراعية أو مقالب النفايات أو مراحيض الحفر.[4] وتم الإبلاغ عن حالات متلازمة الطفل الأزرق في قرى في رومانيا وبلغاريا، وكان يُعتقد أنها ناجمة عن المياه الجوفية التي تعرضت للتلوث مع ارتشاح النترات من مراحيض الحفر.[5] ومع ذلك، فقد تم التشكيك في الروابط بين النترات في مياه الشرب ومتلازمة الطفل الأزرق في دراسات أخرى،[6][7] وقد يكون تفشي المتلازمة نتيجة عوامل أخرى غير تركيزات النترات المرتفعة في مياه الشرب.[8]
أسباب أخرى
[عدل]يمكن أن تؤدي مشكلات أخرى في حديثي الولادة، مثل متلازمة الضائقة التنفسية لدى الرضع إلى «متلازمة الطفل الأزرق». وهي مثل ميتهيموغلوبينية الدم ليست آفات بنيوية ولا يعتبرها معظم الأطباء «آفات زُرقة» حقيقية.
التشخيص
[عدل]يعاني مريض متلازمة الطفل الأزرق من اثنين من الأعراض الرئيسية التي يمكن التقاطها بسهولة إذا كنت تعرف ما تبحث عنه. العَرَض الأكثر وضوحا هو لون الجلد الأزرق وخاصة حول أطراف أصابع اليدين، والقدمين، والشفتين، ويعني نقص خلايا الدم المؤكسجة عدم وجود ما يكفي من الأكسجين لتوفير احتياجات هذه المناطق. والعَرَض الآخر والأكثر إرهاقا هو ضيق التنفس، وقد يلهث الطفل مع سماع صوت أزيز مع تنفسه، ويكون منهَكا، وقد تحدث تشنجات، وغالبا ما يكون الطفل غير واعيا لما حوله.
العلاج
[عدل]الجراحة
[عدل]في 29 نوفمبر 1944، تم إجراء أول عملية ناجحة لرباعية فالو في مستشفى جونز هوبكنز. وفي عام 1943، تم استرعاء انتباه الجراح ألفريد بلالوك من قِبَل أخصائي أمراض القلب لدى الأطفال هيلين توسيغ، حيث كان توسيغ يحاول معرفة طريقة لعلاج مئات الرضع والأطفال الذين لديهم متلازمة الطفل الأزرق الخِلقية. وقد طور فيفيان توماس، وهو تقني جراحي، في وقت سابق إجراء يتضمن مفاغرة أو توصيلة بين شريان تحت الترقوة والشريان الرئوي، وقد أعطى تكييف هذا الإجراء للمرضى الذين يعانون من رباعية فالو الدم فرصة أخرى ليصبح مؤكسج. وانتشرت هذه الجراحة، التي أصبحت تُعرف باسم تحويلة بلالوك-توسيغ بسرعة في جميع أنحاء العالم باعتبارها العلاج المفضل لرباعية فالو،[9] وتم الاعتراف في وقت لاحق بتوماس، وهو أمريكي من أصل أفريقي، كمطور حقيقي لهذا الإجراء، والذي يسمى أحيانا تحويلة بلالوك-توماس-توسيغ. وفي عام 1976، قدمت جامعة جونز هوبكنز الدكتوراه الفخرية لتوماس.[10]
وبائيات
[عدل]تصيب متلازمة الطفل الأزرق أو ميتهيموغلوبينية الدم في الغالب الأطفال دون سن 6 أشهر من العمر، على الرغم من أن الفئة العمرية الأكثر شيوعًا هي من 0 إلى 4 أشهر، فالرضع في هذه الفئة العمرية يكونوا قابلين لحدوث تلك المتلازمة؛ لأنهم لم ينضجوا بما يكفي لإنتاج مختزلة الميتهيموغلوبين، وهو جزيء يحمل الأكسجين.[11][12] والسكان الأكثر عرضة للخطر هم أولئك الذين لديهم مصادر مياه خاصة، حيث لا يتم تنظيم الآبار الخاصة من قِبَل حكومة الولايات المتحدة، وبالتالي، إذا كانت الآبار غير مرَاقَبَة، فقد تحتوي على مستويات أعلى من النترات، مما يجعلها خطرة على الرضع.[13][14] وهناك رابطة بين متلازمة الطفل الأزرق عند الرضع ومستويات النترات العالية في المياه التي تتجاوز الحد الطبيعي وهو 10 ملغم/لتر.[15][16] ومع ذلك، هناك أيضا أدلة على أن الرضاعة الطبيعية واقية في السكان المعرضين.[17] وتوفر العديد من المختبرات اختبارًا للمياه مجانًا.
مراجع
[عدل]- ^ "The Blue Baby Operation" (PDF). Blue Baby Operation Exhibit. Johns Hopkins University. 26 يونيو 2000. مؤرشف (PDF) من الأصل في 2017-10-30. اطلع عليه بتاريخ 2017-06-13.
- ^ "Blue baby links - 11 February 2006 - New Scientist". مؤرشف من الأصل في 2014-10-06. اطلع عليه بتاريخ 2008-03-24.
- ^ "Blue Baby Syndrome". مؤرشف من الأصل في 2018-01-20. اطلع عليه بتاريخ 2008-03-24.
- ^ Majumdar Deepanjan. "The Blue Baby Syndrome". Resonance. ج. 8: 20–30. DOI:10.1007/BF02840703. مؤرشف من الأصل في 28 يناير 2020. اطلع عليه بتاريخ أغسطس 2020.
{{استشهاد بدورية محكمة}}: تحقق من التاريخ في:|تاريخ الوصول=(مساعدة) - ^ Buitenkamp, M., Richert Stintzing, A. (2008). Europe's sanitation problem - 20 million Europeans need access to safe and affordable sanitation. Women in Europe for a Common Future (WECF), The Netherlands نسخة محفوظة 14 أغسطس 2017 على موقع واي باك مشين.
- ^ Fewtrell، Lorna (22 يوليو 2004). "Drinking-Water Nitrate, Methemoglobinemia, and Global Burden of Disease: A Discussion". Environmental Health Perspectives. ج. 112 ع. 14: 1371–1374. DOI:10.1289/ehp.7216. PMC:1247562. PMID:15471727.
- ^ van Grinsven، Hans JM؛ Ward، Mary H = 2006 (2006). "Does the evidence about health risks associated with nitrate ingestion warrant an increase of the nitrate standard for drinking water?". Environ Health. ج. 5 ع. 1: 26. DOI:10.1186/1476-069X-5-26. PMC:1586190. PMID:16989661.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: أسماء عددية: قائمة المؤلفين (link) صيانة الاستشهاد: دوي مجاني غير معلم (link) - ^ Ward، Mary H.؛ deKok، Theo M.؛ Levallois، Patrick؛ Brender، Jean؛ Gulis، Gabriel؛ Nolan، Bernard T.؛ VanDerslice، James (23 يونيو 2005). "Workgroup Report: Drinking-Water Nitrate and Health—Recent Findings and Research Needs". Environmental Health Perspectives. ج. 113 ع. 11: 1607–1614. DOI:10.1289/ehp.8043. PMC:1310926. PMID:16263519.
- ^ "Hopkins pioneered 'blue baby' surgery 50 years ago 'I Remember ... Thinking It Was Impossible'". مؤرشف من الأصل في 2012-06-21. اطلع عليه بتاريخ 2008-03-24.
- ^ "Vivien T. Thomas, L.L.D." Medical archives. Johns Hopkins Medical Institutions. مؤرشف من الأصل في 2018-07-13. اطلع عليه بتاريخ 2014-03-18.
- ^ Richard، Alyce M.؛ Diaz، James H.؛ Kaye، Alan David (1 يناير 2014). "Reexamining the Risks of Drinking-Water Nitrates on Public Health". The Ochsner Journal. ج. 14: 392–398. PMC:4171798. PMID:25249806.
{{استشهاد بدورية محكمة}}: صيانة الاستشهاد: url-status (link) - ^ "Nitrates and drinking water". www.bfhd.wa.gov. مؤرشف من الأصل في 2018-01-28. اطلع عليه بتاريخ 2016-12-10.
- ^ Manassaram، Deana M.؛ Backer، Lorraine C.؛ Moll، Deborah M. (1 مارس 2007). "A review of nitrates in drinking water: maternal exposure and adverse reproductive and developmental outcomes". Ciência & Saúde Coletiva. ص. 153–163. DOI:10.1590/S1413-81232007000100018. مؤرشف من الأصل في 2018-06-18. اطلع عليه بتاريخ 2016-12-10.
- ^ Fan، Anna M؛ Steinberg، Valerie E (27 مايو 1995). "Health implications of nitrate and nitrite in drinking water: An update on methemoglobinemia occurrence and reproductive and developmental toxicity". REGULATORY TOXICOLOGY AND PHARMACOLOGY: 35–43.
- ^ "Nitrate and Nitrite in Drinking-Water" (PDF). www.who.int. WHO Press. 2011. مؤرشف من الأصل (PDF) في 2018-08-02. اطلع عليه بتاريخ 2016-12-10.
- ^ EPA,OW, US. "Table of Regulated Drinking Water Contaminants". www.epa.gov (بالإنجليزية). Archived from the original on 2017-03-01. Retrieved 2016-12-12.
- ^ Pollock، J (1994). "Long term associations with infant feeding in a clinically advantaged population of babies". Developmental Medicine & Child Neurology. ج. 36. DOI:10.1111/j.1469-8749.1994.tb11869.x – عبر PubMed.