Болезнь Кро́на (англ. Crohn's disease, син. — гранулёматозный энтерит, регионарный энтерит, трансмуральный илеит, регионарно-терминальный илеит) — тяжёлое хроническое системное гранулёматозное воспалительное заболевание желудочно-кишечного тракта, которое может поражать все его отделы, начиная от полости рта и заканчивая прямой кишкой, с преимущественным поражением терминального отрезка подвздошной кишки и илеоколитом в 50 % случаев. Характеризуется трансмуральным (затрагивающим все слои пищеварительной трубки) воспалением, лимфаденитом, образованием язв и рубцов стенки кишки. Болезнь Крона бывает как у взрослых, так и у детей. Вместе с имеющим много общих патофизиологических и эпидемиологических характеристик язвенным колитом образует группу — воспалительные заболевания кишечника.
| Болезнь Крона | |
|---|---|
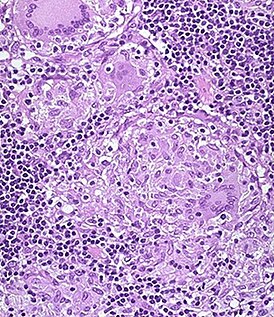 Специфическая гранулёма в стенке толстой кишки. | |
| МКБ-11 | DD70 |
| МКБ-10 | K50 |
| МКБ-10-КМ | K50.1 |
| МКБ-9 | 555 |
| МКБ-9-КМ | 555.1[1] |
| OMIM | 266600 |
| DiseasesDB | 3178 |
| MedlinePlus | 000249 |
| eMedicine | med/477 |
| MeSH | D003424 |
История
правитьБолезнь названа по имени американского гастроэнтеролога Баррила Бернарда Крона (1884—1983), который в 1932 году вместе с двумя коллегами по нью-йоркской больнице Маунт-Синай — Леоном Гинзбургом и Гордоном Оппенгеймером (1900—1974) — опубликовал первое описание 18 случаев заболевания[2].
Причины
правитьДо настоящего времени точная причина болезни Крона остаётся неизвестной. Среди причин называются наследственные или генетические, инфекционные, иммунологические факторы.
Стрессовые факторы: частое зарождение болезни Крона бывает (особенно у мужского пола), если человек очень долго находится в стрессовых ситуациях, при этом происходит снижение тестостерона, но триггером для изменений в организме может являться пища, агрессивная окружающая среда, или большое событие, которое спровоцирует выброс кортизола, после чего могут появиться достаточно ощутимые симптомы, при которых нужно как можно быстрее обратиться к квалифицированному врачу.
- Генетические факторы: частое выявление болезни у гомозиготных близнецов и у биологических братьев. Примерно в 17 % случаев больные имеют кровных родственников, также страдающих этим заболеванием. Частое сочетание болезни Крона и болезни Бехтерева (анкилозирующий спондилит). Однако прямая связь с каким-либо HLA антигеном (человеческий лейкоцитарный антиген) ещё не найдена. Выявлена повышенная частота мутации гена CARD15 (ген NOD2). Ген CARD15 кодирует белок, содержащий домен активации каспазы (caspase recruitment domain-containing protein 15). Многие генетические варианты CARD15 влияют на аминокислотные последовательности в лейцин-обогащённых повторах или в соседних областях белка. Белок CARD15 благодаря наличию лейцин-обогащённых повторов активизирует ядерный транскрипционный фактор NF-kB. Лейцин-обогащённые повторы также действуют как внутриклеточные рецепторы для компонентов болезнетворных микробов. Обычно выделяют четыре варианта (Arg702Trp, Gly908Arg, ins3020C, IVS8+158), связанных с повышенным риском болезни Крона. Судя по выборкам bp европейских популяций, каждый из этих вариантов встречается не более чем у 5 % населения. Однако к настоящему времени известно не менее 34 вариантов гена. По крайней мере, 25 из этих 34 вариантов связаны с болезнью Крона.
- Инфекционные факторы: их роль не подтверждена полностью, но введение смывов кишечника лабораторным крысам иногда позволяет вызвать болезнь. Высказывались предположения о вирусной или бактериальной природе (в том числе и о влиянии бактерии MAP (Mycobacterium avium paratuberculosis), но на данный момент они не являются стопроцентно доказанными.
- Иммунологические факторы: системное поражение органов при болезни Крона доказывает аутоиммунную природу заболевания. У пациентов обнаруживают патологически высокое число T-лимфоцитов, антитела к кишечной палочке, белку коровьего молока, липополисахаридам. Из крови больных в периоды обострений выделены иммунные комплексы. Существуют нарушения клеточного и гуморального иммунитета, но, скорее всего, они носят вторичный характер. Возможный механизм нарушений — это наличие какого-то специфического антигена в просвете кишки/крови больных, приводящего к активации T-лимфоцитов, клеточных макрофагов, фибробластов — к выработке антител, цитокинов, простагландинов, свободного атомарного кислорода, которые и вызывают различные тканевые повреждения.
Эпидемиология
правитьСлучаи болезни описаны повсеместно, однако наиболее часто она встречается в Северной Европе и Северной Америке (всего около 300 000 больных в Северной Америке). Каждый год регистрируются 2—3 новых случая на 1000 человек. С 1970-х годов число случаев заболеваемости растёт, особенно в развивающихся странах[3]. Болезнь у большинства заболевших начинается в возрасте 15—35 лет, но есть и второй пик повышенной заболеваемости — после 60 лет. Люди европеоидной расы болеют чаще по сравнению с африканцами или азиатами. Повышенная частота отмечается у ашкеназских евреев — примерно в 6 раз чаще, чем у других этнических групп. Соотношение мужчины: женщины примерно 1,1—1,8:1 (мужчины болеют чаще).
Патологическая анатомия
правитьБолезнь Крона может поражать любой отдел пищеварительного тракта, но в 2/3 случаев процесс локализуется в терминальном отделе подвздошной кишки и начальном отделе толстого кишечника. Характерно сегментарное поражение кишечника, имеющее чёткую границу с соседними здоровыми отрезками. Стенка утолщена, просвет сужен, кишка расширена перед поражённым участком. Слизистая оболочка с многочисленными продольными, щелевидными язвами и поперечными трещинами, бугристая, имеет вид «булыжной мостовой». В некоторых случаях происходит перфорация язв с образованием внутрибрюшинных абсцессов и свищей. Свищи могут сообщаться с петлями кишечника и окружающими органами (мочевой пузырь, матка и влагалище у женщин, кожа).
Микроскопически во всей толще кишки находится воспалительный инфильтрат, состоящий из лимфоцитов, плазматических клеток, эозинофилов. Образуются характерные гранулёмы из эпителиоидных клеток и гигантских многоядерных клеток типа Пирогова-Лангханса. Творожистый некроз в гранулёмах не наблюдается, что сближает их с саркоидозными гранулёмами.
В результате хронического воспаления развивается рубцовая ткань, что приводит к стенозу просвета кишки.
Для болезни Крона характерно поражение лимфатических узлов, в них лимфомакрофагальная гиперплазия и эпителиоидные гранулёмы.
Некоторые микроскопические различия болезни Крона и язвенного колита
| Болезнь Крона | Язвенный колит |
|---|---|
| Трансмуральное воспаление | Воспаление слизистой (возможно трансмуральное воспаление при высокой активности язвенного колита) |
| Гранулёмы в стенке кишки и лимфатических узлах (или микрогранулемы) | Отсутствие гранулём (редко гранулёмы, связанные с криптами при высокой активности заболевания) |
| Абсцессы крипт встречаются редко | Абсцессы крипт обычная находка |
| Число бокаловидных клеток в норме | Уменьшение бокаловидных клеток |
| Слизистая утолщена или норма | Слизистая оболочка истончена |
| Поверхностный эпителий в норме | Поверхностный эпителий уплощён |
| Отсутствие псевдополипов слизистой | Псевдополипы слизистой |
| Фиброз подслизистой достаточно часто | Фиброза подслизистой оболочки, как правило, нет |
Типы по локализации
править- Илеоколит — наиболее распространённая форма, поражение подвздошной и толстой кишки.
- Илеит — изолированное поражение подвздошной кишки.
- Желудочно-дуоденальная форма — с поражением желудка и двенадцатиперстной кишки.
- Еюноилеит — в процесс вовлечены тощая и подвздошная кишка.
- Болезнь Крона толстой кишки — изолированное поражение толстого кишечника.
Классификация по Bocus (1976)
- еюнит
- илеит
- еюноилеит
- энтероколит
- гранулёматозный колит
- поражение анальной области
- панрегиональное поражение кишечника с вовлечением верхнего отдела желудочно-кишечного тракта (желудка, двенадцатиперстной кишки)
Классификация по В. Д. Фёдорову, М. X. Левитану (1982)
- энтерит
- энтероколит
- колит
Венская классификация болезни Крона (1998) с Монреальской её модификацией (2005) рекомендована Европейским обществом по изучению болезни Крона и язвенного колита (ECCO) и основана на выделении различных вариантов болезни Крона в зависимости от локализации воспалительного процесса, фенотипа заболевания и возраста больных.
- 1) Возраст больного — это возраст, когда диагноз болезни Крона был впервые окончательно установлен рентгенологически, эндоскопически, гистологически или оперативным путём:
A1 — 16 лет или младше А2 — 17 — 40 лет А3 — старше 40 лет
- 2) Локализация воспалительного процесса — оценивается весь вовлечённый сегмент (сегменты) ЖКТ в любое время перед первой резекцией. Минимальная степень вовлечения: любое афтозное повреждение или изъязвление. Недостаточна гиперемия и отёк слизистой оболочки. Для классификации по локализации требуются обследования и тонкой и толстой кишки:
- L1 — терминальный илеит — болезнь ограничена пределами подвздошной кишки (нижняя треть тонкой кишки) с или без проникновения в слепую кишку
- L2 — колит — любая локализация в толстой кишке между слепой кишкой и прямой кишкой без вовлечения тонкой кишки или верхнего отдела ЖКТ
- L3 — илеоколит — поражение терминального отдела с или без вовлечения слепой кишки и любая локализация между восходящим отделом толстой кишки и прямой кишкой
- L4 — верхний отдел ЖКТ — проксимальнее терминального отдела (исключая полость рта), независимо от дополнительного вовлечения терминального отдела подвздошной кишки или толстой кишки
Сочетание локализаций: L1+L4, L2+L4,L3+L4
- 3) Фенотип (форма) заболевания.
- Воспалительная форма (В1)- воспалительный характер течения заболевания, которое никогда не было осложнённым. Может сочетаться с перианальной болезнью Крона (+ перианальный свищ или абсцесс)
- Стенозирующая или стриктурирующая форма (В2) — сужение стенки кишки при рентгенологическом исследовании, эндоскопии или хирургическом+гистологическом методах, с престенотическим расширением или симптомами обструкции. Может сочетаться с перианальной болезнью Крона (+ перианальный свищ или абсцесс)
- Пенетрирующая или свищевая форма (В3) — возникновение интраабдоминальных свищей, воспалительной массы и/или абсцесса в любое время в течение болезни, исключая послеоперационные интраабдоминальные осложнения. Может сочетаться с перианальной болезнью Крона (+ перианальный свищ или абсцесс). При наличии у пациента и стриктуры, и свищей в диагнозе указывается свищевая форма.
- 4) Классификации по активности (тяжести) заболевания: оценивается путём расчёта индекса активности болезни Крона, индекса Беста (CDAI). В течение 7 дней определяются частота жидкого и кашеобразного стула, боли в животе, общее самочувствие, наличие внекишечных проявлений, свищей, анальной трещины, лихорадки выше 37,8 С, масса тела, приём антидиарейных препаратов, наличие инфильтрата в брюшной полости и уровень гематокрита
- Лёгкая — ин��екс Беста (или CDAI) от 150 до 220 баллов
- Умеренная — CDAI от 220 до 450 баллов
- Высокая — CDAI выше 450 баллов
- Ремиссия — менее 150 баллов
- Обострение — возобновление клинической симптоматики заболевания, CDAI более 150 баллов
- Рецидив — возобновление клинической симптоматики лабораторно-инструментальные признаки обострения после хирургического вмешательства
Клиническая картина
правитьСимптомы Болезни Крона сильно различаются, но в основном включают хроническую диарею >6 недель, боли в животе и/или снижение массы тела[4]. Также характерны такие общие симптомы как утомляемость, отсутствие аппетита и лихорадка. Не существует единого параметра, по которому безоговорочно можно судить о наличии или отсутствии заболевания.
Клиническая картина очень разнообразна и во многом зависит от локализации, тяжести, продолжительности и наличия рецидивов болезни:
- Общие симптомы: слабость, усталость, повышение температуры, часто волнообразного характера.
- «Кишечные» симптомы: боль в животе, часто симулирующая острый аппендицит, диарея, анорексия, тошнота, рвота, вздутие кишечника, потеря веса.
- Проявления свищевой формы болезни Крона: Длительно не заживающие анальные трещины, свищи прямой кишки (постановке диагноза могут предшествовать многочисленные операции на промежности).
Потеря веса наблюдается у значительного количества больных и обусловлена сначала анорексией и усилением боли после приёма пищи, а в запущенных случаях и синдромом нарушения всасывания в кишечнике, развивающемся как после хирургических вмешательств, так и в результате протяжённости процесса.
Нарушается всасывание жиров, белков, углеводов и витаминов (B12 и A, D). У больных с протяжённым или множественным поражением, со свищами между тонким и толстым кишечником развивается выраженная стеаторея.
У больных с локализацией процесса в илеоцекальном углу заболевание может начаться с высокой температуры, боли в правой подвздошной области, появления там же пальпируемой массы, что может вести к ложному диагнозу аппендицита и неоправданной операции.
Клиническое исследование при первом обращении не очень информативно, единичные находки — афтозный стоматит, чувствительность и пальпируемая масса в правой подвздошной области, свищи и абсцессы в области заднепроходного отверстия. Гораздо больший интерес представляют внекишечные проявления, многочисленные и разнообразные.
| Частота жалоб/симптомов в % | |
|---|---|
| Боль в животе | 87% |
| Диарея | 66% |
| Потеря веса | 55% |
| Потеря аппетита (анорексия) | 37% |
| Повышение температуры | 36% |
| Рвота | 35% |
| Усталость | 32% |
| Тошнота | 30% |
| Острый живот | 25% |
| Свищи | 15% |
Внекишечные проявления
правитьПри болезни Крона в патологический процесс вовлекаются многие органы и системы с развитием:
- Глаза: — конъюнктивит, кератит, увеит
- Полость рта: — афтозный стоматит
- Суставы — моноартрит, анкилозирующий спондилит
- Кожа — Узловая эритема, ангиит, гангренозная пиодермия
- Печень-желчевыводящие пути — жировая дистрофия печени, склерозирующий холангит, холелитиаз, цирроз, холангиокарцинома.
- Почки — нефролитиаз, пиелонефрит, цистит, гидронефроз, амилоидоз почек
Хирургические осложнения
править- Прободение стенки кишки с развитием внутрибрюшинных абсцессов, перитонита, внутренних и наружных свищей, стриктур, брюшных спаек.
- Хроническое воспаление и развитие рубцовой ткани приводит к сужению просвета кишки и кишечной непроходимости.
- Язвы слизистой ведут к повреждению сосудов и кровотечению в просвет кишечника.
- Токсический мегаколон в редких случаях (реже, чем при язвенном колите).
- Свищевые ходы в мочевой пузырь или матку вызывают инфекции, выделение воздуха и кала из мочевого пузыря или влагалища.
Диагностические исследования
править- Кровь — характерны: анемия (как правило, смешанного генеза: анемия хронических заболеваний с дефицитом железа), лейкоцитоз, тромбоцитоз, ускорение СОЭ и повышение C-реактивного белка. Возможно снижение железа, сывороточного ферритина, витамина B12 (в случае поражение проксимальных отделов кишечника и желудка), диспротеинемия с гипоальбуминемией (как результат нарушения всасывания в кишечнике). В иммунограмме: часто — повышение гипергаммаглобулениемия (IgG), иногда отмечается селективный дефицит IgA[5].
- Определение ASCA (антител к Saccharomyces cerevisae), в сложных случаях диагностически помогает подтвердить, может служить дополнительным серологическим маркером в диагностике болезни Крона;
- Анализы кала — с целью исключения инфекционной причины энтерита и колита. Включают бактериологические тесты на определения шигел, сальмонел, иерсиний, кампилобактера, клостридий (Cl. Difficile), туберкулёзной палочки, дизентерийной амёбы, различных гельминтов и паразитов.
- В последнее время в Европе и в ряде городов России в качестве высокочувствительного и специфического показателя применяется определение уровня кальпротектина в кале. Кальпротектин — белок, продуцируемый нейтрофилами слизистой оболочки кишечника. Его уровень повышен при болезни Крона и язвенном колите, кроме того, этот показатель повышен при инфекционных поражениях кишечника, онкологических заболеваниях. Высокий уровень кальпротектина отражает активность воспаления в слизистой оболочке кишечника, а также является предиктором близкого обострения у пациентов с болезнью Крона в фазе ремиссии. Редко при наличии активности болезни Крона уровень кальпротектина остаётся нормальным. По всей видимости, это связано с преимущественным поражением подслизистой и/или мышечной оболочки кишки, где нет нейтрофилов, продуцирующих кальпротектин.
- Проведение посевов крови и кала обязательно в случае септических состояний.
- Колоноскопия и эндоскопия c биопсией подтверждают диагноз гистологически. В настоящее время «золотым стандартом» диагностики болезни Крона является проведение илеоколоноскопии (то есть осмотра всей толстой кишки и терминального, конечного, отдела подвздошной кишки), поскольку это заболевание поражает не только толстую кишку, но и вышележащие отделы. Обязательным условием является забор множественных биоптатов из всех отделов толстой кишки (не менее 2-х) и подвздошной кишки (как поражённых, так и интактных) с последующим гистологическим исследованием биоптатов. Важным является запись исследования на дисковый носитель, что в дальнейшем является своеобразным «вещественным доказательством» при наличии спорного диагноза. Наличие видеозаписи позволяет не проводить повторное исследование пациенту без необходимости. Необходимо проводить илеоколоноскопию с гистологическим исследованием биоптатов до начала лечения (если это позволяет состояние пациента), чтобы не «смазать» эндоскопическую и морфологическую картину. Значимым прогрессом в диагностике болезни Крона тонкой кишки является использование эндокапсулы, что позволяет осмотреть тонкую кишку, однако при этом отсутствует возможность забора биоптата.
- Видеокапсульная эндоскопия (при подозрении на болезнь Крона тонкой кишки с поражением тощей кишки);
- Обзорная рентгенограмма брюшной полости — при токсическом растяжении покажет вздутие петель кишок, большое количество воздуха в их просвете.
- Рентгенологическое исследование кишечника с контрастным веществом (барием, гастрографином) помогает выявить асимметричные участки слизистой, места сужений и вздутий, глубокие язвы.
- Компьютерная томография и УЗИ полезны в случае, когда имеются внутрибрюшинные абсцессы, пальпируемая масса, увеличение лимфатических узлов брыжейки.
- Магнитно-резонансная томография кишечника с гидроконтрастированием (гидро-МРТ кишечника) — довольно широко используемый за рубежом метод оценки состояния тонкой и толстой кишок в России пока мало известен. Позволяет оценить протяжённости поражения кишечника, наличие свищей и стриктур, увеличенных лимфоузлов. За счёт накопления контраста в воспалённом сегменте кишки имеется возможность оценить локализацию воспаления в стенке кишки (слизистая оболочка или более наружные слои), а также дифференцировать «холодную» стриктуру (истинную) от воспалительной (сужение просвета на фоне отёка стенки кишки).
- Гистологическое исследование биоптатов слизистой оболочки ЖКТ: Саркоидные гранулёмы — патогномоничный микроморфологический признак БК, но обнаруживаются всего в 9 % случаев при выполнении биопсии из слизистой оболочки ЖКТ.
На основании комплекса клинических (наличие болей в животе; характер стула, его частота, консистенция; масса тела и рост; наличие параректальных и внекишечных проявлений) и лабораторных (уровень гематокрита, СОЭ и альбумина в крови) рассчитается индекс активности болезни Крона: CDAI (или PCDAI у детей), который полезно использовать для определения степени тяжести заболевания и выбора адекватной терапии.
Профилактика и диспансерное наблюдение. Согласно клиническим рекомендациям Российской гастроэнтерологической ассоциации:
Периодичность и объём диспансерного наблюдения определяется индивидуально, но у большинства пациентов целесообразно:
• Каждые 3 месяца выполнять исследование уровня C-реактивного белка высокочувствительным методом, а также исследование уровня фекального кальпротектина;
• Каждые 3 месяца (а у пациентов, получающих иммуносупрессоры — ежемесячно) выполнять общий анализ крови;
• Каждые 6 месяцев выполнять УЗИ кишечника (при доступности экспертного исследования);
• Ежегодно выполнять рентгенологическое или МР-исследование кишечника для исключения стриктурирующих и иных осложнений;
• Ежегодно выполнять местный осмотр перианальной области и пальцевое исследование прямой кишки для исключения перианальных осложнений, а также УЗИ ректальным датчиком (при доступности экспертного исследования)[6].
Дифференциальный диагноз
правитьДифференциальный диагноз болезни Крона проводится с большим количеством инфекционных и неинфекционных хронических диарей, синдромом нарушения всасывания в кишечнике, недостаточностью питания.
Дифференциальный диагноз болезни Крона с болезнями
| Инфекционной природы | Неинфекционной природы |
|---|---|
| Сальмонеллёз | Аппендицит |
| Шигеллёз | Ишемический колит |
| Колит вызванный E.coli | Радиационный колит и энтерит |
| Туберкулёз с поражением кишечника | Мезентериит |
| Псевдомембранозный колит | Лимфома кишечника |
| Амёбиаз | Ангиит |
| Гоноррейный проктит | Язвенный колит |
| Хламидийный проктит |
Лечение
правитьЛечение неосложнённой болезни Крона проводится фармацевтическими препаратами.
Применяются следующие лекарственные препараты:
- салицилаты (препараты 5-ASA) — сульфасалазин, месалазин. Существуют как пероральные, так и топические (для местного применения (ректальная пена и суспензия, суппозитории)) формы. В отличие от язвенного колита, обладают низкой эффективностью и могут быть рекомендованы к использованию в качестве монотерапии при лёгких формах с минимальной активностью заболевания[4]
- глюкокортикоиды — будесонид[7], преднизолон, метилпреднизолон. Используются для индукции, но для поддерживающего лечения болезни Крона. Длительное применение глюкокортистероидов влечёт развитие гор��онозависимости, синдрома экзогенного гиперкортицизма, в отличие от генно-инженерных биологических препаратов (ГИБП), в меньшей степени влияет на эндоскопическую активность заболевания (не вызывает заживления слизистой оболочки).
- иммунодепрессанты — азатиоприн, метотрексат, 6-меркаптопурин. Используются в качестве поддерживающей терапии. Не подходят для индукции ремиссии в качестве монотерапии.
- Генно-инженерные биологические препараты (ГИБП). На настоящий момент в клинической практике широко используются моноклональные химерные или человеческие антитела к фактору некроза опухоли альфа (ФНО-альфа) — инфликсимаб и адалимумаб. Применяются также и другие ГИБП: голимумаб, устекинумаб, этанерцепт, цертолизумаб пегол. Перспективным к использованию считаются блокаторы интегриновых рецепторов: ведолизумаб.
- лечение антибиотиками: ципрофлоксацин, метронидазол и новый антибиотик местного действия — рифаксимин;
Перспективные и альтернативные методы лечения:
- лечение пробиотиками (VSL#3, фекальная трансплантация живых донорских бактерий);
- гипербарические камеры (лечение кислородом);
- в тяжёлых случаях трансплантация кишечника от донора[8];
- плазмофарез и плазмасорбцию, сорбенты;
- ферменты;
- конъюгированная линолевая кислота;
- лечение аутологичными (собственными) стволовыми клетками (США, Англия, Испания и т. д.);
- лечение опиоидами. Активно испытывают препарат
- Налтрексон для лечения ВЗК (США);
- активно испытывают препарат TSO (яйца свиных глистов, DR FALK, Германия, США, Австрия, Швейцария);
- лечение стволовыми клетками (препарат полихром, США);
- нанотехнологии (препараты в минимальных количествах, то есть точечное действие);
- вакцины от ВЗК;
- секвенирование ДНК;
- генно-модифицированные бактерии для лечения ВЗК.
При наличии свищей, абсцессов, высеве патологической флоры из содержимого кишечника могут применяться антибиотики широкого спектра действия и обязательно метронидазол, клотримазол.
Хирургическое лечение
правитьХирургическое лечение показано при осложнениях, перечисленных в секции «Хирургические осложнения». Оно не приводит к окончательному выздоровлению и направлено исключительно на устранение осложнений.
Симптомы и признаки
правитьПризнаки болезни Крона зависят от локализации и стадии воспалительного процесса. Тяжесть заболевания разная. У одних — симптомы не выражены или развиваются постепенно, возникая один за другим и нарастая со временем, у других — болезнь протекает очень тяжело с самого начала. Болезнь Крона — хроническое заболевание, для которого характерны чередование обострений и ремиссий.
Симптомы могут включать: диарею, слабость, незначительную гипертермию, боли и спазмы живота, кровь в кале, язвы во рту, отсутствие аппетита, потеря веса, боль и зуд в области ануса.
При тяжёлом течении болезни развиваются воспаление: кожи, глаз, суставов, а также гепатит и холангит.
При болезни Крона у детей возможна задержка роста и полового созревания[9].
Прогноз и течение
правитьОсобенности течения заболевания в детском возрасте
Болезнь Крона в детском возрасте обладает рядом особенностей: стёртость клинической картины, широкий спектр внекишечных проявлений, как правило, тяжёлое течение болезни и серьёзный прогноз.
Болезнь имеет рецидивирующее течение и почти у всех больных отмечается, по крайней мере, один рецидив в течение 20 лет. Это требует постоянного динамического наблюдения за пациентом для коррекции терапии и выявления осложнений заболевания. Наиболее действенной системой наблюдения считается организация Центров диагностики и лечения воспалительных заболеваний кишечника, которые в настоящее время уже имеются в большинстве стран Европы и ряде городов России — Москва (Государственный Научный Центр Колопроктологии имени А. Н. Рыжих; гастроэнтерологическое отделение с гепатологической группой ФГАУ «НЦЗД» Минздрава России[10]), Санкт-Петербург, Иркутск и др.
Смертность в 2 раза выше по сравнению со смертностью среди здорового населения. Большинство причин смерти связываются с осложнениями и хирургическими операциями по их поводу.
Профилактика
правитьПричины заболевания до настоящего времени неизвестны, поэтому и методы профилактики не разработаны[9].
Исследования
правитьОбнаружено что более высокий риск воспаления приводящего к болезни Крона обусловлен усилением экспрессии суперэнхансера гена ETS2, и его воздействием на генетический аппарат моноцитов и макрофагов в поражённых тканях[11][12]. Выявлены препараты из класса малых молекул (ингибиторов сигнального пути MEK1/2), которые воздействуя на пути регуляции контролируемые ETS2, оказывают мощную противовоспалительную активность и могут в будущем использоваться для лечения[12].
Примечания
править- ↑ Disease Ontology (англ.) — 2016.
- ↑ Crohn B.B., Ginzburg L., Oppenheimer G.D. Regional ileitis: a pathologic and clinical entity. 1932 (англ.) // Mount Sinai Journal of Medicine[англ.] : journal. — 2000. — Vol. 67, no. 3. — P. 263—268. — PMID 10828911.
- ↑ Øistein Hovde, Bjørn A Moum. Epidemiology and clinical course of Crohn's disease: Results from observational studies // World Journal of Gastroenterology : WJG. — 2012-04-21. — Т. 18, вып. 15. — С. 1723–1731. — ISSN 1007-9327. — doi:10.3748/wjg.v18.i15.1723. Архивировано 27 февраля 2021 года.
- ↑ 1 2 Gert Van Assche, Axel Dignass, Julian Panes, Laurent Beaugerie, John Karagiannis. The second European evidence-based Consensus on the diagnosis and management of Crohn's disease: Definitions and diagnosis (англ.) // Journal of Crohn's and Colitis. — 2010-02-01. — Vol. 4, iss. 1. — P. 7—27. — ISSN 1876-4479 1873-9946, 1876-4479. — doi:10.1016/j.crohns.2009.12.003. Архивировано 27 сентября 2016 года.
- ↑ Jonas F. Ludvigsson, Martin Neovius, Lennart Hammarström. Association between IgA deficiency & other autoimmune conditions: a population-based matched cohort study // Journal of Clinical Immunology. — 2014-05-01. — Т. 34, вып. 4. — С. 444—451. — ISSN 1573-2592. — doi:10.1007/s10875-014-0009-4. Архивировано 8 марта 2018 года.
- ↑ Ивашкин В.Т., Шелыгин Ю.А., Халиф И.Л. КЛИНИЧЕСКИЕ РЕКОМЕНДАЦИИ РОССИЙСКОЙ ГАСТРОЭНТЕРОЛОГИЧЕСКОЙ АССОЦИАЦИИ И АССОЦИАЦИИ КОЛОПРОКТОЛОГОВ РОССИИ ПО ДИАГНОСТИКЕ И ЛЕЧЕНИЮ БОЛЕЗНИ КРОНА. — 2017.
- ↑ Rezaie, A. Будесонид для лечения людей с болезнью Крона в активной стадии : [арх. 21 октября 2021] = Budesonide for induction of remission in Crohn's disease (Review) / A. Rezaie, M. E. Kuenzig, E. I. Benchimol … [и др.] // Cochrane Database of Systematic Reviews. — 2015. — doi:10.1002/14651858.CD000296.pub4. — PMID 26039678.
- ↑ Irene D'Odorico, Stefano Di Bella, Jacopo Monticelli, Daniele R Giacobbe, Emma Boldock, Roberto Luzzati. Role of fecal microbiota transplantation in inflammatory bowel disease (англ.) // Journal of Digestive Diseases. — 2018-06. — Vol. 19, iss. 6. — P. 322–334. — ISSN 1751-2972. — doi:10.1111/1751-2980.12603. Архивировано 30 октября 2023 года.
- ↑ 1 2 Болезнь Крона. medportal.ru. Дата обращения: 31 октября 2020. Архивировано 4 ноября 2020 года.
- ↑ Отделение гастроэнтерологии - Научный центр здоровья детей | Федеральное государственное автономное учреждение. nczd.ru. Дата обращения: 24 сентября 2016. Архивировано из оригинала 27 сентября 2016 года.
- ↑ Chen, Y., Ying, Y., Wang, M., Ma, C., Jia, M., Shi, L., … & Shu, X. S. (2023). A distal super-enhancer activates oncogenic ETS2 via recruiting MECOM in inflammatory bowel disease and colorectal cancer. Cell Death & Disease, 14(1), 8. PMID 36609474 PMC 9822945 doi:10.1038/s41419-022-05513-1
- ↑ 1 2 Stankey, C. T., Bourges, C., Haag, L. M., Turner-Stokes, T., Piedade, A. P., Palmer-Jones, C., … & Lee, J. C. (2024). A disease-associated gene desert directs macrophage inflammation through ETS2. Nature, 630, 447—456. PMID 38839969 doi:10.1038/s41586-024-07501-1
Ссылки
править- Постгеномные и нанотехнологические инновации: Полиморфизмы генов предрасположенности к развитию воспалительных заболеваний кишечника (болезнь Крона, язвенный колит) (недоступная ссылка)
- CARD15/NOD2
- CARD15/NOD2
- CARD15/NOD2
- CARD15/NOD2 (недоступная ссылка)
- http://www.ccfa.org/info/about/crohns
Организации:
Литература
править- Адлер Г. Болезнь Крона и язвенный колит, М.: ГЭОТАР-МЕД, 2001
- Белоусова Е. А. Язвенный колит и болезнь Крона. — Тверь: ООО "Издательство «Триада», 2002.
- Григорьева Г. А., Мешалкина Н. Ю. Болезнь Крона. — М.: Медицина, 2007.
- Халиф И. Л., Лоранская И. Д., Ультрабедикян Х. А. Воспалительные заболевания кишечника (неспецифический язвенный колит и болезнь Крона): клиника, диагностика и лечение. — М.: Миклош, 2004.
- Маевская М. В. Гастроэнтерология, М., 1998.
- англ. Harrison's Principles of Internal Medicine, 14th Edition, McGraw-Hill, Health Professions Division
- англ. The National Medical Series for Independent Study, Allen R. Myers, M.D. Harwal Publishing
- Патологоанатомическая анатомия, Струков
- Патологическая анатомия болезней плода и ребёнка, Т. Е. Иванковская, Л. В. Леонова