ステロイド外用薬
ステロイド外用薬(ステロイドがいようやく、topical steroid)は、ステロイド系抗炎症薬の軟膏剤であり、皮膚外用治療で一般的に使われる医薬品である。薬効成分として糖質コルチコイドあるいはその誘導体が使用されている。アメリカ合衆国では7段階、日本では5段階の強さに分類されている。

作用機序や薬理作用
[編集]この節の加筆が望まれています。 |
白血球の遊走を阻止したり、ヒスタミン・キニンなどの炎症性ペプチド抑制や線維芽細胞増殖抑制[1]など、数多くの作用によって皮膚の炎症を抑える効果がある。
種類
[編集]剤系には、軟膏、クリーム、ローション、テープ、ゾルなどの剤型があり、アトピー性皮膚炎などの乾燥性疾患では、軟膏を選択する。
量
[編集]英語: FTU; finger tip unit(第2指の先端から第1関節部まで、口径5 mmのチューブから押し出された量で、約 0.5 g)が、成人の手のひら1枚分、対表面積の2%に相当することから、日本でもこれを指標に用いる。5 gチューブ1本で手のサイ���20枚分となる[2]。
ランク
[編集]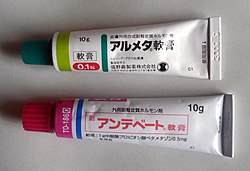

外用剤の強さにはランクがあり、日本では5群に分けられ、症状の度合い・炎症の発生部位によって使い分けられる。
アメリカ合衆国のガイドラインでは強い順にⅠ群からVII群までの7段階に、欧州連合のガイドラインでは4段階になっており、世界の臨床試験を参考にする場合、分類の違いに注意[3]。
以下は、アトピー性皮膚炎診療ガイドライン2018年版[3](日本皮膚科学会)の分類。カッコ内は商品名。
- ストロンゲスト(Ⅰ群)
- ベリーストロング(Ⅱ群)
- 0.1% モメタゾンフランカルボン酸エステル(フルメタ)
- 0.05% 酪酸プロピオン酸ベタメタゾン(アンテベート)
- 0.05% フルオシノニド(トプシム)
- 0.064% ベタメタゾンジプロピオン酸エステル(リンデロンDP)
- 0.05% ジフルプレドナード(マイザー)
- 0.1% アムシノニド(ビスダーム)
- 0.1% 吉草酸ジフルコルトロン(テクスメテン、ネリゾナ)
- 0.1% 酪酸プロピオン酸ヒドロコルチゾン(パンデル)
- ストロング(Ⅲ群)
- 0.3% デプロドンプロピオン酸エステル(エクラー)
- 0.1% プロピオン酸デキサメタゾン(メサデルム)
- 0.12% 吉草酸デキサメタゾン(ボアラ、ザルックス)
- 0.1% ハルシノニド(アドコルチンとして2010年販売中止[4])
- 0.12% ベタメタゾン吉草酸エステル(ベトネベート、ベトネベートN、リンデロンV、リンデロンVG)
- 0.025% フルオシノロンアセトニド(フルコート、フルコートF)
- ミディアム(Ⅳ群)
- 0.3% 吉草酸酢酸プレドニゾロン(リドメックス、スピラゾン)
- 0.1% トリアムシノロンアセトニド(レダコート)
- 0.1% アルクロメタゾンプロピオン酸エステル(アルメタ)
- 0.05% クロベタゾン酪酸エステル(キンダベート)
- 0.1% ヒドロコルチゾン酪酸エステル(ロコイド)
- 0.1% デキサメタゾン(グリメサゾン、オイラゾン)
- ウィーク(Ⅴ群)
- 0.5% プレドニゾロン(プレドニゾロン)
適応
[編集]- 湿疹・皮膚炎群
- 全てのランキング群において適応となる疾患群である。
- この群に包括されるのは急性湿疹、慢性湿疹、接触性皮膚炎、アトピー性皮膚炎、脂漏性皮膚炎、貨幣状湿疹、自家感作性皮膚炎、皮脂欠乏性湿疹、進行性指掌角皮症、女子顔面黒皮症、ビダール苔癬、放射線皮膚炎、日光皮膚炎である。
- アトピー性皮膚炎については#副作用も参照。重症では、症状に応じて寛解させた後、タクロリムスの使用へ移行する[5]。
- 脂漏性皮膚炎については、イミダゾール系抗真菌薬の外用も用いられる[6]。
- 放射線皮膚炎については、特に急性放射線皮膚炎についてステロイド外用の有用性について議論がなされている。一般には熱傷に準じた治療が行われる。また、慢性放射線皮膚炎については適応とはならず、有棘細胞癌の発症を厳重に監視する必要がある。
- 全身性接触性皮膚炎や重症の自家感作性皮膚炎など、外用剤で炎症を抑制できない場合は、ステロイド系抗炎症薬が使用されるが、使用は短期間に留められる。
- 痒疹群・虫刺され
- 蕁麻疹では、一般にステロイド外用薬は推奨されず、第二世代抗ヒスタミン薬が使われる[7]。
- この群に包括される疾患は急性痒疹(小児ストロフルス・蕁麻疹様苔癬)、亜急性単純性痒疹、慢性痒疹(多形慢性痒疹・結節性痒疹・固定蕁麻疹)がある。
- 難治性の固定蕁麻疹には注射用ステロイド剤も用いられる。
- 刺傷部位への対処: 抗ヒスタミン外用薬や、ヒドロコルチゾンクリームなどのステロイド外用薬の塗布。
- 紅斑症
- ストロングクラス以上において適応となる疾患群である。
- この群に包括される疾患は多形滲出性紅斑、ダリエ遠心性環状紅斑、遠心性丘疹状紅斑である。
- 吉草酸ベタメタゾン軟膏には結節性紅斑の適応症もあるが、通常はステロイド外用剤の適応とはならない。結節性紅斑では、一般に安静と非ステロイド系抗炎症剤や感染源の除去であり、重症例に対してのみステロイド剤の内服が行われる。
- 薬疹・中毒疹
- 固定薬疹・湿疹型薬疹・苔癬型薬疹などの軽症例に使用されるが、大抵はステロイド剤の内服が行われる。治療の第一は原因薬剤の同定と中止である。
- 粘膜を侵す症例では口腔用軟膏の使用も行われる。
- 紅皮症
- ストロングクラス以上で適応となる疾患群である。
- 湿疹続発性紅皮症、各種疾患続発性紅皮症、苔癬状続発性紅皮症、紅皮症型薬疹、腫瘍続発性紅皮症(特に悪性リンパ腫=セザリー症候群)が対象となる。
- 乾癬性紅皮症については、ステロイドの外用を行わず活性型ビタミンD3軟膏やレチノイド、あるいはシクロスポリンの投与が主体となる。
- 炎症性角化症
- マイルドクラス以上で適応となる疾患群である。
- 乾癬、扁平苔癬(扁平紅色苔癬)、光沢苔癬、毛孔性紅色粃糠疹、ジベル薔薇色粃糠疹が対象であり、保険適応外ではあるが類乾癬・線状苔癬も適応疾患である。
- 乾癬についてはかつて密封法 (ODT) が行われていたが、現在ではより強いクラスのステロイド外用剤を単純塗擦する方法が行われる。ただし長期連用によって膿疱性乾癬や乾癬性紅皮症といった重症型乾癬を誘発するという報告があるため、注意が必要である。ただし膿疱性乾癬の外用療法の一つとしてステロイド外用が行われるケースもある。
- 類乾癬については局面状類乾癬や苔癬状類乾癬、異型類乾癬が悪性リンパ腫(皮膚T細胞リンパ腫)の一つである「菌状息肉症の前駆段階」であることから、外用を行いつつ皮膚科専門医による厳重な観察が必要となる。
- 毛孔性紅色粃糠疹(特に成人型)、ジベル薔薇色粃糠疹については自然治癒傾向が強いため、あまり積極的には使われない。したがって、積極的に使用されるのは扁平苔癬が主となる。
- 膠原病とその類症
- 対象となるのはエリテマトーデスのうち皮膚に限局する慢性円板状エリテマトーデスである。また、保険適用外ではあるが亜急性皮膚エリテマトーデスや凍瘡状狼瘡、限局性強皮症も適応となる。全身性エリテマトーデスの皮膚症状(蝶型紅斑)や皮膚筋炎のヘリオトロープ疹は、ステロイド内服の対象である。
- 水疱症・膿疱症
- ストロングクラス以上で適応となる疾患群であるが、膿疱症のうち掌蹠膿疱症については全てのクラスで適応となる。
- 対象となる疾患は天疱瘡、類天疱瘡、ジューリング疱疹状皮膚炎、掌蹠膿疱症、家族性良性慢性天疱瘡(ヘイリー・ヘイリー病)であり、適応外ではあるが妊娠性疱疹、稽留性肢端皮膚炎、好酸球性膿疱性毛嚢炎、疱疹状膿痂疹にも使用される。
- 天疱瘡群(尋常性天疱瘡・増殖性天疱瘡・落葉状天疱瘡・紅斑性天疱瘡)は重症の自己免疫疾患であるため治療の主体はステロイド内服であり、軽症例にはミノサイクリンとニコチン酸アミドの併用療法が行われる。類天疱瘡においても同様であり、ステロイド外用が行われるのは軽症の紅斑性天疱瘡や妊娠性疱疹などに限定される。
- ジューリング疱疹状皮膚炎ではDDS(ジアフェニルスルホン)の内服が著効を示すため、現在ではステロイド外用剤の出番は少ない。
- 疱疹状膿痂疹では重症例で死亡する危険性もあるため、主体はステロイド内服となる。
- 紫斑病・白斑症
- ベリーストロングクラス以上で適応となる疾患群である。
- 通常紫斑病は全身管理が必要なことが多く、ステロイド外用の適応になることはないが、例外として特発性色素性紫斑が適応となる。
- 原因不明であるが出血性素因がなく慢性出血性炎症を伴う特発性色素性紫斑(慢性色素性紫斑)にはマヨッキー血管拡張性環状紫斑、シャンバーグ病、紫斑性色素性苔癬状皮膚炎、黄色苔癬および掻痒性紫斑があるが、保険適用となるのは前三疾患である。ただし全ての疾患に有効性がある。
- 色素異常症のうち尋常性白斑については汎発型が自己免疫疾患であり、免疫抑制を目的にステロイド外用を行う。類症である炎症性辺縁隆起性白斑やサットン遠心性後天性白斑にも適応外ではあるが有効性がある。
- 腫瘍性疾患
- ベリーストロングクラス以上で適応となる疾患である。
- 対象となる疾患は悪性リンパ腫の一つ皮膚T細胞リンパ腫である菌状息肉症とセザリー症候群である。
- 菌状息肉症については初期段階である紅斑期や次段階の扁平浸潤期が適応となる。また前駆症状である類乾癬やムチン沈着性脱毛症にも使用されるが、一時的に進行を遅らせる程度であり、腫瘍期や内臓浸潤期への進行をストップさせる訳ではない。
- 吉草酸ベタメタゾンローションには適応として進行性壊疽性鼻炎があるが、これは現在ではNK細胞性リンパ腫に分類されており当初から強力な多剤併用化学療法を行うため、ステロイド外用剤の適応にはならない。
- 肉芽腫症・代謝異常
- ベリーストロングクラス以上で適応となる疾患群である。
- 対象となる疾患は皮膚サルコイドーシス、皮膚アミロイドーシス、環状肉芽腫である。
- 皮膚サルコイドーシスについてはあらゆる病変について適応となる。またサルコイドーシスに伴う結節性紅斑にも適応である。
- 皮膚アミロイドーシスについては掻痒の強いアミロイド苔癬や斑状アミロイドーシスが適応となる。ベリーストロング以上の単純塗擦や密封法 (ODT) が特に有効といわれている。
- 環状肉芽腫にも有効性が高いが、生検を実施しただけで治癒したり無治療でも自然消退するケースも多いことから経過観察のみ行われるケースもある。
- 円形脱毛症
- ストロングクラス以上で適応となる疾患である。
- 通常型ではカルプロニウム液が使用されることが多いが、いわゆる悪性型と呼ばれる汎発型や全頭型ではローションタイプが主に使用される。難治性円形脱毛症になるとステロイド剤の局所注射やPUVA療法、局所免疫療法、抗うつ薬が併用される。
有効性
[編集]有効性が確認されているのは少数の状況であり、合理的な科学的証拠がある場合にのみ、ステロイド外用薬を使用することが合理的である。有害なリスクを避けるためにこのことは重要であり、よく分からない症状だとか、他の薬が効いていないという理由で処方したいという誘惑に対して、強く抵抗すべきである。ステロイドを処方すれば、次回の診断が困難となることもある一方、誘惑にかられた処方を控えて正しい適応症を判断できれば、必要に応じたステロイドの強さの選択も可能となる[8]。
効力の強いステロイド外用薬は、重症や足の裏といった皮膚が厚い場合に用いられ、長期的な使用や顔や首、子供では弱いステロイドが安全であり、効力に関わらず2-4週間以上は使用すべきではなく、病変の悪化あるいは変化なしでは中止する必要がある[8]。強いステロイドでは2週間までとし、その後少しずつ漸減して減らしていく[8]。
アトピー性皮膚炎では、1日1回と1日2回の使用では差がないとするシステマティックレビューがある[9]。2004年には、英国国立医療技術評価機構 NICE はアトピー性皮膚炎に対し、1日2回以上塗布しても追加の効果はないが、副作用の頻度が多くなるため、1日1回の使用を指導している[8]。日本の2018年のアトピー性皮膚炎のガイドラインでは、悪化した時に2回、落ち着いてきたら1回としている[9]。
副作用
[編集]
真菌やウイルス性の感染症には禁忌であり、添付文書の警告枠に記載されている。真菌感染症にステロイドを使うと、より赤く、痒くなり、広範囲に広がる[8]。
強いステロイド外用薬では、副腎機能の抑制が起こることがある[5]。つまり皮膚から十分な量で吸収されると全身的な副作用を起こすことがあり、緑内障、高血糖、高血圧が生じることがある[8]。
部分的に、皮膚の萎縮、毛細血管の拡張、ステロイドざ瘡、潮紅、多毛が生じることがあるが多くの場合には、使用頻度を減らすことによって軽減する一時的な症状である[5]。長期間にわたり顔に使用することで酒さ様皮膚炎となることがあり、急激に中止すると悪化することがある[5]。吸収率の高い部位、頬、頭、首、陰部では長期連用しないよう注意し、顔ではミディアム以下を使う[5]。寛解を達成したら、中止時は少しづつ中止する[5]。
皮膚萎縮は最も一般的で、使用から3日-14日で明らかになるが、表皮は薄くなり代謝が低下する[10]。このため2週間を限度とするのは合理的である[11]。長期に連用すると、細胞数は減少し角質層は薄くなり、塗布部位の色素が脱失する(白くなる)ことがある[10]。
顔面への長期的な使用は、ステロイド誘発性酒さ様皮膚炎になってしまい、使用を中止すると炎症がさらに反跳(リバウンド)するため使用を継続してしまう[8]。ステロイド外用薬離脱は、薬を中止することで起こることがあり、最も特徴的な罹患層は、長期的に頻繁にステロイド外用薬を顔や陰部に使用した場合で、およそほとんどが「中等度から高い効力」のステロイド外用薬を使っていた[12]。アトピー性皮膚炎や接触性皮膚炎では、男女差はあまりない[13]。
ステロイド外用薬による接触性皮膚炎は、0.2-6%の範囲で起こる[8]。
違反例
[編集]2004年に厚生労働省は、無認可医薬品として販売されたステロイド入りのクリームによって、リバウンドを起こす可能性があると注意喚起した[14]。その後も化粧品に混ぜる業者が現れ、実際にこれを使った被害者が「急に治るが、間をおくと逆にひどくなる」症状を訴えている[15]。医師免許を所持している医師が、ステロイド不使用として処方したクリームにて、同様に効くがやめると再発するとして、苦情が寄せられたこともあった[16]。
出典
[編集]- ^ 清水正之, 矢谷隆一、「2,3のコルチコステロイド剤の実験的接触皮膚炎および人培養線維芽細胞増殖抑制に対する影響」 『皮膚』 1981年 23巻 5号 p.626-628, doi:10.11340/skinresearch1959.23.626, 日本皮膚科学会大阪地方会
- ^ 吉村増隆、「ステロイド外用薬の使い方:コツと落とし穴」 『アレルギー』 2009年 58巻 5号 p.491-497, doi:10.15036/arerugi.58.491, 日本アレルギー学会
- ^ a b アトピー性皮膚炎診療ガイドライン 2018, p. 2455.
- ^ 販売中止品および販売名変更品の経過措置期間満了のご案内 2010年 第一三共
- ^ a b c d e f アトピー性皮膚炎診療ガイドライン 2018, p. 2458-59.
- ^ Sampaio AL, Mameri AC, Vargas TJ, Ramos-e-Silva M, Nunes AP, Carneiro SC (2011). “Seborrheic dermatitis”. An Bras Dermatol (6): 1061–71; quiz 1072–4. PMID 22281892.
- ^ 日本皮膚科学会蕁麻疹診療ガイドライン改定委員会「蕁麻疹診療ガイドライン2018」『日本皮膚科学会雑誌』第128巻第12号、2018年、2512-2513, 2532、doi:10.14924/dermatol.128.2503、NAID 130007520783。
- ^ a b c d e f g h Rathi SK, D'Souza P (July 2012). “Rational and ethical use of topical corticosteroids based on safety and efficacy”. Indian J Dermatol (4): 251–9. doi:10.4103/0019-5154.97655. PMID 22837556.
- ^ a b アトピー性皮膚炎診療ガイドライン 2018, p. 2458.
- ^ a b Coondoo A, Phiske M, Verma S, Lahiri K (October 2014). “Side-effects of topical steroids: A long overdue revisit”. Indian Dermatol Online J (4): 416–25. doi:10.4103/2229-5178.142483. PMC 4228634. PMID 25396122.
- ^ Fukaya M, Sato K, Sato M, et al. (2014). “Topical steroid addiction in atopic dermatitis”. Drug Healthc Patient Saf: 131–8. doi:10.2147/DHPS.S69201. PMC 4207549. PMID 25378953.
- ^ Hajar T, Leshem YA, Hanifin JM, et al. (March 2015). “A systematic review of topical corticosteroid withdrawal ("steroid addiction") in patients with atopic dermatitis and other dermatoses”. J. Am. Acad. Dermatol. (3): 541–549.e2. doi:10.1016/j.jaad.2014.11.024. PMID 25592622.
- ^ Sheary B (2018). “Steroid Withdrawal Effects Following Long-term Topical Corticosteroid Use”. Dermatitis (4): 213–218. doi:10.1097/DER.0000000000000387. PMID 29923852.
- ^ プロピオン酸クロベタゾールを含有する 無承認無許可医薬品の販売事例について 2004年 厚生労働省
- ^ ステロイド含有クリーム販売=化粧品会社元社長ら5人逮捕-薬事法違反容疑で警視庁 2009年 時事通信のニュース
- ^ 漢方クリームにステロイド 横浜の医院が処方、相談180件 2014年 産経ニュース
参考文献
[編集]- 公益社団法人日本皮膚科学会、一般社団法人日本アレルギー学会「アトピー性皮膚炎診療ガイドライン2018」『日本皮膚科学会雑誌』第128巻第12号、2018年、2431-2502頁、doi:10.14924/dermatol.128.2431、NAID 130007520766。
