ورم مولر المختلط
ورم مولر المختلط الخبيث (بالإنجليزية: Mixed Müllerian tumor) والمعروف أيضا باسم ورم أديمي متوسطي مختلط خبيث (بالإنجليزية: Malignant mixed mesodermal tumor ) هو سرطان يتواجد في الرحم والمبيض وقناة فالوب وأجزاء أخرى من الجسم الذي يحتوي على مكونات سرطانية (الأنسجة الطلائية) وساركومية (النسيج الضام)، وهي مقسمة إلى نوعين: متجانس (حيث يتكون المكون الساركومي من الأنسجة الموجودة في الرحم مثل أنسجة عضل الرحم والأنسجة الليفية و / أو الملساء) ونوع غير متجانس (يتكون من أنسجة غير موجودة في الرحم، كما الغضاريف والعضلات والهيكل العظمي و / أو العظام). يمثل ورم مولر المختلط الخبيث ما بين اثنين وخمسة في المئة من جميع الأورام المستمدة من جسم الرحم، وتوجد في الغالب في النساء بعد انقطاع الطمث مع متوسط عمر 66 سنة، وتُشبه عوامل الخطر تلك الموجودة في الأورام الغدية وتشمل السمنة وعلاجات هرمون الاستروجين الخارجية وانعدام الولادة، بينما تشمل عوامل الخطر الأقل فهمًا ولكن المحتمل وجودها علاج تاموكسيفين وتشعيع الحوض.[1]
| ورم مولر المختلط | |
|---|---|
| تسميات أخرى | ورم أديمي متوسطي مختلط خبيث (MMMT) |
| معلومات عامة | |
| الاختصاص | علم الأورام وطب النساء |
| تعديل مصدري - تعديل | |
التصنيف
عدلهناك جدل حول تسمية ورم مولر المختلط الخبيث، فقد كان مصطلح «ساركومة سرطانية» يستخدم سابقًا لوصف الآفات المصابة بأورام متجانسة، وكان يستخدم «ورم مولر المختلط الخبيث» أو «ورم أديمي متوسطي مختلط» لوصف الأورام غير المتجانسة، وفي حين أن «السرطنة» تعتبر الآن معيارًا إلا أن «ورم مولر الخبيث المختلط» له تاريخ طويل في الكتب الخاصة بعلم النساء ومن المتوقع أن يستمر استخدامه، تعكس مشكلة التسمية إلى حد ما الخصائص النسيجية وتطور الأورام، حيث يعتقد أن الأنواع المختلفة من الأنسجة إما تتطور بشكل منفصل وتنضم إلى كتلة واحدة (نظرية «الاصطدام»)، حيث يحفز الورم الغدي اللحمة لإنشاء ورم (نظرية «التركيب»)، أو أن الورم هو نتيجة لخلية جذعية تتمايز إلى أنواع مختلفة من الخلايا (نظرية «الدمج»)،[1] عادة ما يتم التعرف بسهولة على أورام «الاصطدام» ولا تعتبر أورامًا مولرية مختلطة حقيقية؛ إن نظرية «المجموعة» منتشرة على نطاق واسع، ويرجع ذلك إلى أدلة على أن الأورام تتطور من خط واحد من الخلايا، وتتطور بطريقة تشبه قاع الرحم من قناة مولريان - أولاً من خلية جذعية إلى مجموعة من الخلايا- التي تتمايز بعد ذلك إلى مكونات ظهارية وسدوية.[1][2]
هناك دليل على أن بعض الأورام يتم شرحها بشكل أفضل من خلال نظرية التركيب وذلك بسبب الطبيعة العدوانية للخلايا الظهارية المعنية والتي تميل إلى الانبثاث بسهولة أكبر بكثير من المكون الساركومي، يرتبط سلوك ورم مولر المختلط الخبيث بشكل عام بنوع الظهارة ودرجتها أكثر من الساركوما، مما يشير إلى أن الجزء الساركومي هو «متفرج» غير نمطي عن السائق الأساسي للورم، وعلى الرغم من ذلك فإنه عندما تتم مقارنة أورام بطانة الرحم البحتة بـ أورام مولر المختلطة الخبيثة يميل ورم مولر إلى أن يكون تشخيصه أسوأ.[1]
المورفولوجيا
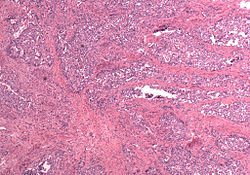
عدلفي المظهر الإجمالي يكون ورم مولر المختلط الخبيث أكثر جسماً من الأورام الغدية، وقد تكون كبيرة الحجم ومتقولة، وفي بعض الأحيان تبرز من خلال قناة عنق الرحم، وفي الأنسجة تتكون الأورام من سرطانة غدية (شبيهة ببطانة الرحم، أو مصلية أو خلايا صافية) ممزوجة بعناصر اللحمة المتوسطة الخبيثة (ساركومة)؛ بدلاً من ذلك قد يحتوي الورم على مكونين منفصلين ومختلفين: ظهاري ولحمي متوسطي، وقد تحاكي المكونات الورمية السرطانية أيضًا الأنسجة خارج الرحم (مثل العضلات المخططة والغضاريف والأنسجة الدهنية والعظام). تحتوي الانبثاثات عادةً على مكونات طلائية فقط.
المآل
عدليتم تحديد نتائج ورم مولر المختلط الخبيث في المقام الأول عن طريق عمق الغزو والمرحلة، وكما هو الحال مع سرطان بطانة الرحم فإنه يتأثر التشخيص بدرجة ونوع الورم الحميد الغدي لكونه الأكثر فقراً مع التمايز المصلي، ويكون ورم مولر المختلط خبيثًا للغاية حيث تبلغ نسبة البقاء على قيد الحياة في المرحلة الأولى من الورم 50٪، في حين أن معدل البقاء على قيد الحياة لمدة خمس سنوات أقل من 20٪.[1]
يكون تصنيف مراحل ورم مولر المختلط الخبيث في الرحم كما يلي:[3]
- المرحلة الأولى: سرطانة تقتصر على الرحم نفسه.
- المرحلة الثانية. سرطانة تشتمل على جسم وعنق الرحم.
- المرحلة الثالثة. تمتد السرطانة خارج الرحم ولكن ليس خارج الحوض الصغرى.
- المرحلة الرابعة. تمتد السرطانة خارج الحوض الحقيقي أو تشمل الغشاء المخاطي في المثانة أو المستقيم.
مراجع
عدل- ^ ا ب ج د ه Updates in diagnostic pathology. Berlin: Springer. 2005. ص. 12–14. ISBN:0-387-25357-2.
- ^ Abeln، E. C. A.؛ Smit، V. T. H. B. M.؛ Wessels، J. W.؛ De Leeuw، W. J. F.؛ Cornelisse، C. J.؛ Fleuren، G. J. (1997). "Molecular genetic evidence for the conversion hypothesis of the origin of malignant mixed Müllerian tumours". Journal of Pathology. ج. 183 ع. 4: 424–431. DOI:10.1002/(SICI)1096-9896(199712)183:4<424::AID-PATH949>3.0.CO;2-L. PMID:9496259.
- ^ Jon Aster MD; Vinay Kumar MBBS MD FRCPath; Abul K. Abbas MBBS; Nelson Fausto MD (2009). Robbins & Cotran Pathologic Basis of Disease. Philadelphia: Saunders. ISBN:1-4160-3121-9.
{{استشهاد بكتاب}}: صيانة الاستشهاد: أسماء متعددة: قائمة المؤلفين (link)